Коричневые выделения из влагалища
Содержание:
- Причины возникновения кисты яичника
- Способы лечения ИЦН
- Иногда, вагинальное кровотечение во время первого триместра беременности может быть вызвана более серьезными осложнениями, такими как:
- Лечение питириаза
- Важно узнать точную причину выделения мокроты
- Общая информация об овуляции1
- Как бороться с запором на ранних сроках?
- Какие выделения могут быть при зачатии
- В каком случае нужно обращаться к врачу
- Особенности питания
- Почему возникают розовые выделения на ранних сроках
- Диагностика
- Розовые выделения 39 неделя беременности
- Как проводится анализ и как к нему подготовиться
- Могут ли быть во втором триместре?
Причины возникновения кисты яичника
В норме у каждой женщины в течение менструального цикла в яичнике созревает доминантный фолликул, из которого в середине цикла выходит половая клетка – яйцеклетка. На месте же разорвавшегося фолликула формируется так называемое желтое тело – образование с толстыми стенками, которое выделяет в кровь гормон прогестерон, способствующий прикреплению плодного яйца в полости матки и его развитию до момента формирования плаценты. Если яйцеклетка не оплодотворяется и беременность не наступает, желтое тело подвергается обратному развитию.
При нарушении созревания фолликулов и процессов овуляции могут образовываться кисты яичников. Механизмы их разрастания очень разнообразны. К примеру, если фолликул в яичнике достигает 20 мм в диаметре, однако по какой-либо причине овуляция (выход яйцеклетки –женской половой клетки — из яичника) не происходит, то есть фолликул не лопается, он продолжает расти дальше, и образуется так называемая фолликулярная киста яичника.
Если же овуляция происходит, но нарушения гормонального фона приводят к избыточному накоплению жидкости в просвете желтого тела, может сформироваться киста желтого тела.
Кисты могут возникать без видимой причины, на фоне смены климата, стрессовой ситуации, гормональных нарушений в организме.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Иногда, вагинальное кровотечение во время первого триместра беременности может быть вызвана более серьезными осложнениями, такими как:
- Субхорионическая гематома. Это кровотечение вокруг плаценты. Хотя большинство субхорионических кровоизлияний проходят сами по себе, это может увеличить риск развития других осложнений, в том числе и преждевременных родов;
- Биохимическая беременность, которая возникает, когда оплодотворенная яйцеклетка не имплантируется в матку;
- Выкидыш, который является патологическим прерыванием беременности в первые 20 недель. Часто, кровотечение или кровянистые выделения во время выкидыша происходят со спазмами или болью в животе;
- Внематочная беременность. Это тяжелое осложнение, когда оплодотворенная яйцеклетка имплантируется вне матки, как правило, в маточной трубе. Внематочная беременность не может развиваться нормально и является очень опасным состоянием для жизни матери. В таком случае необходима экстренная операция;
- Пузырный занос. Это вариант нежизнеспособной беременности, что часто сопровождается аномальным ростом внутрь плаценты.
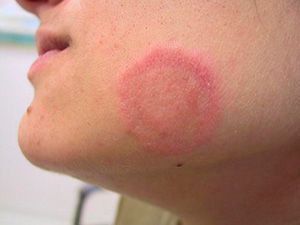
Лечение питириаза
Когда у пациента диагностирована болезнь Жибера, дерматолог разрабатывает индивидуальную схему лечения, чтобы избежать опасных осложнений. Существует мнение, что розовый лишай пройдет самостоятельно через несколько недель. В результате появляются осложнения, и пациент приходит к дерматологу с запущенной формой заболевания.
Медикаментозное лечение включает назначение следующих препаратов:
- антигистаминные средства, избавляющие пациента от кожного зуда, отеков и покраснений на теле
- кортикостероидные, десенсибилизирующие и противозудные мази
На пораженные кожные покровы наносят и слегка втирают лечебные составы, содержащие бетаметазон, гидрокортизон и пр. Медикаменты устраняют высыпания, избавляют от шелушения, эффективно восстанавливают кожу. - подсушивающие средства, содержащие цинк, для ускорения заживления кожных покровов
- антибиотики широкого спектра действия показаны в случаях, когда к розовому лишаю присоединяется бактериальная инфекция
Самостоятельно начинать прием антибактериальных препаратов недопустимо, так как они подбираются индивидуально с учетом лабораторных анализов. - противогрибковые лекарства: назначают препараты, содержащие клотримазол и другие активные вещества, местно в виде гелей и мазей
- противовирусные лекарства, содержащие ацикловир и другие активные компоненты
Проведенные дерматологические испытания подтвердили, что если с первых дней назначать противовирусные средства в сочетании с антибиотиками, то пациент быстро восстанавливается. - нейтральные водно-взбалтываемые препараты
Дерматологи назначают пациентам с розовым лишаем аптечные болтушки, содержащие оксид цинка, ментол и анестезин. Данные средства снимают зуд и болезненность поврежденных участков и ускоряют выздоровление. - йод — средство агрессивное, но крайне эффективное
Травмированные кожные покровы обрабатывают йодом утром и вечером. Первоначально кожа начинает активнее шелушиться, но потом на ней не остается лишних чешуек. Не все специалисты рекомендуют своим пациентам прижигать поврежденные участки йодом, так как при неправильном использовании этот препарат может навредить.
Рекомендации для пациентов
В период лечения пациенту рекомендовано придерживаться следующих рекомендаций:
- Соблюдать гипоаллергенную диету: отказаться от орехов, цитрусовых, шоколадок, меда и пр. Из меню должны быть исключены продукты, в составе которых присутствуют искусственные красители. Стоит ограничить употребление жареных блюд, газированных напитков, фаст-фуда, крепкого алкоголя и кофе.
- В разумных пределах ограничить водные процедуры, отдать предпочтение душу.
- Отказаться от использования агрессивных гигиенических и косметических средств для тела. Гели и другие моющие средства не должны пересушивать кожу.
- Отдать предпочтение нательному белью из натуральных тканей.
- Умеренные солнечные ванны – ультрафиолет помогает кожным покровам быстрее восстановиться.
- Соблюдать рекомендации дерматолога, наносить на кожу только средства, рекомендованные специалистом.
- Народные средства можно использовать только после консультации с лечащим врачом.
Прогноз
Болезнь Жибера успешно лечится: через несколько недель исчезают зудящие розовые пятна и другие симптомы болезни. В случае осложнения грибковыми или бактериальными инфекциями, выздоровление может наступить не раньше, чем через два месяца. У человека, переболевшего розовым лишаем, нет стойкого иммунитета, и существует риск снова заболеть
Пациентам, склонным к аллергии, важно правильно питаться, укреплять собственный иммунитет и придерживаться здорового образа жизни. Никогда нельзя забывать о правилах личной гигиены, использовать только собственные гигиенические принадлежности
Это необходимо, так как в исключительных случаях питириаз может передаваться через них.
- Грибок ногтевых пластинок
- Атопический дерматит
Важно узнать точную причину выделения мокроты
Появление влажного кашля, сменяющего сухой, обычно рассматривается как переход к стадии выздоровления. Если речь идет об обычной респираторной инфекции или гриппе, в большинстве случае это действительно так. Однако, причин возникновения мокроты множество, и выяснить актуальную необходимо, чтобы понять, с каким заболеванием вы столкнулись.
Выделение мокроты при длительном кашле может быть вызвано:
- вирусными инфекциями (ОРВИ, грипп, круп, коклюш);
- воспалением бронхов и легочной ткани (бронхит, пневмония);
- аллергией (бронхиальная астма);
- гнойно-деструктивным процессом в дыхательных органах;
- туберкулезом;
- онкологическими заболеваниями (рак легких).
Помимо оттенков, мокрота различается по консистенции: она может быть жидкой, слизистой, а также может содержать примеси крови и гноя.
Кроме того, есть ряд заболеваний, при которых мокрота может скапливаться и без кашля. В таких случаях она ощущается как комок в горле, от которого сложно избавиться. Скопившаяся слизь вызывает сильный дискомфорт, мешает нормальному дыханию, появляется першение, зуд, а затем и боль в горле. Сам по себе этот симптом может говорить о разных заболеваниях — поэтому здесь тоже необходима диагностика.
Мокрота без кашля может быть вызвана:
- аллергическим, вирусным или бактериальным синуситом или гайморитом;
- фарингитом;
- тонзиллитом;
- скрытой формой туберкулеза.
Важно помнить, что даже легкая форма синусита при отсутствии лечения может легко перерасти в менингит, несущий угрозу уже не только здоровью, но и жизни человека.
О том, что значит цвет мокроты при кашле и без него в каждом конкретном случае, экспертно может судить только врач. Обратившись в нашу клинику, вы можете рассчитывать на медицинскую помощь самого высокого уровня. У нас вы получите подробную консультацию и направление на анализы, которые можно сдать здесь же: мы располагаем собственной лабораторией с современным оборудованием, дающим быстрые и точные результаты.
В зависимости от поставленного диагноза, пациенту назначаются:
- жаропонижающие, противовоспалительные препараты;
- антибиотики;
- отхаркивающие средства;
- лечебные ингаляции;
- промывания;
- физиотерапия.
В Клинике доктора Пеля принимают опытные специалисты — взрослые врачи и педиатры. Вы всегда можете записаться на прием отоларинголога в Санкт-Петербурге на нашем сайте, выбрав удобное для вас время. А если ситуация не требует немедленного посещения врача, или у вас нет возможности приехать в клинику — можно записаться на онлайн-консультацию или вызвать специалиста на дом.
Общая информация об овуляции1
Овуляция
— это процесс выхода созревшей, готовой к оплодотворению яйцеклетки из яичника в маточную трубу
В период овуляции вероятность зачатия максимальна, поэтому каждой женщине при планировании беременности важно знать, как вычислить овуляцию. Для этого разберем менструальный цикл и его особенности в разные дни.
Менструальный цикл большинства женщин имеет продолжительность от 28 до 35 дней. Начинается он с первого дня кровянистых выделений. Именно этот день нужно использовать, чтобы правильно рассчитать цикл овуляции.
Первая фаза цикла называется фолликулярной. Ее длительность от двух до трех недель. В самом начале отмечается низкая активность фолликулостимулирующего (ФСГ) и лютеинизирующий (ЛГ) гормонов, а также гормонов эстрадиола и прогестерона. Далее концентрация гормонов увеличивается. Это стимулирует созревание нескольких фолликулов и изменения в эндометрии. В заключительном периоде фолликулярной фазы происходит резкое увеличение концентрации ЛГ. Под действием гормона из всех фолликулов выделяется один (доминантный). Параллельно с выделением доминантного фолликула утолщается эндометрий, готовясь к прикреплению плодного яйца, цервикальная слизь становится более тягучей и увеличивается ее секреция. Многие женщины в этот период отмечают изменение характера и объема выделений. Отслеживание выделений — это один из вариантов того, как высчитать овуляцию.
Овуляция наступает после завершения фолликулярной фазы, когда созревшая яйцеклетка выходит из фолликула и попадает в просвет маточной трубы. В течение 12 – 24 часов с момента попадания яйцеклетки в трубу вероятность зачатия максимальная. В это время высокую концентрацию ЛГ можно определить в моче с помощью тест-полосок.
После овуляции начинается лютеиновая фаза цикла. Яйцеклетка выходит в полость матки. Если происходит зачатие, то она прикрепляется к эндометрию. Если зачатия не произошло, то гормональный фон меняется, организм постепенно готовится к началу нового цикла. Лютеиновая фаза продолжается 14 дней.
Наибольшая вероятность зачатия приходится на время овуляции. В другие периоды шансы забеременеть намного меньше:
-
За 1 день — 31%.
-
За 2 дня — 27%.
-
За 3 – 4 дня — 16 – 14%.
-
За 6 дней до овуляции и через 1 день после нее шансы забеременеть минимальны.
Чтобы рассчитать цикл овуляции нужно в течение нескольких месяцев отслеживать менструации, чтобы максимально точно определить длительность цикла. При продолжительности в 28 дней овуляция придется на 14-й день от начала или конца цикла. При иной продолжительности цикла лучше отнимать 14 дней от последнего дня. Так как длительность фолликулярной фазы (первая половина цикла) может варьироваться, а лютеиновая фаза длится 14 дней.
Поясним на примере.
Чтобы рассчитать цикл овуляции при менструальном цикле продолжительностью 30 дней:
30 – 14 = 16
То есть овуляция придется на 16-й день от первого дня менструации.
При продолжительности менструального цикла 25 дней:
25 – 14 = 11
В этом случае наибольшая вероятность беременности придется на 11-й день от начала месячных.
Как бороться с запором на ранних сроках?
Чтобы избавиться от запора на ранних сроках, женщине зачастую достаточно соблюдать несколько простых рекомендаций.
- Будущим мамам следует правильно и полноценно питаться. Есть нужно 5-6 раз в день. Рацион должен содержать все необходимые питательные вещества: белки, жиры, углеводы, минералы и витамины. Обязательно употребление растительных продуктов, богатых пищевыми волокнами.
- Если нет противопоказаний, необходимо выпивать до 1,5 литров жидкости в день. Это могут быть простая вода, кисломолочные продукты, компоты из сухофруктов.
- Беременная женщина должна больше двигаться и ежедневно ходить пешком. Конечно, это возможно, только если нет противопоказаний.
Если вышеперечисленные меры не помогают, необходимо обратиться за помощью к доктору. Лечение должно проходить под наблюдением врача, поскольку несогласованный прием слабительных препаратов на ранних сроках может привести к дисбактериозу и нарушению развития плода. Специалисты часто назначают пациенткам Фитомуцил — натуральный биокомплекс на основе оболочки семян подорожника блошного и плодов сливы домашней. Это средство рекомендовано к использованию Российским обществом акушеров-гинекологов и Российской ассоциацией гастроэнтерологов.
Средство оказывает комплексное действие:
- обеспечивает регулярное деликатное опорожнение кишечника,
- способствует поддержанию нормальной микрофлоры,
- выводит из организма токсичные вещества,
- снижает уровень холестерина и сахара в крови.
Фитомуцил Норм не вызывает привыкания, его можно принимать так часто, как это необходимо. Он не вредит плоду даже на ранних сроках. Форма выпуска — безвкусный порошок, расфасованный по пакетикам. Это удобно: средство от запора при беременности Фитомуцил Норм можно взять с собой в любую поездку.
Запор на ранних сроках можно и нужно устранять. Самое главное — выбрать безопасные слабительные. Фитомуцил — полностью натуральный продукт, не имеющий противопоказаний. С ним ничто не омрачит радостный период ожидания нового члена семьи.
Важно проконсультироваться с врачом по поводу запоров на ранних сроках беременности. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Какие выделения могут быть при зачатии
Многие женщины отмечают, что сразу после задержки и на поздних сроках меняется характер секреции. Она может быть:
- С запахом или без.
- В зависимости от цвета – прозрачной, белой, кремовой, желтой, зеленоватой, кровянистой.
- По консистенции – густой, жидкой, творожистой.
- В качестве симптома для оценки состояния здоровья – угрожающей, безопасной.
Во время овуляции яйцеклетка выходит из яичника, ее оболочка сдувается, освобождается небольшое количество жидкости – так она становится готовой к оплодотворению. В это время густая слизь, заполняющая цервикальный канал шейки матки, становится менее вязкой. Это облегчает сперматозоидам проникновение и дальнейшее движение в трубы для оплодотворения. В это время вы можете заметить обилие прозрачного слизистого секрета.
После слияния яйцеклетки со сперматозоидом начинается движение в матку, которое должно закончиться имплантацией во внутренний слой. Во время проникновения может произойти его небольшая отслойка – это вызывает повреждение кровеносных сосудов, обильно пронизывающих мышечный слой матки. Вы можете разглядеть светло-коричневые выделения, при беременности такое случается часто. Цвет объясняется тем, что кровь успевает свернуться.
Иногда выделения окрашены ярко, и некоторые женщины принимают их за менструацию, которая началась раньше времени. Но в этом случае характерна краткосрочность, другой оттенок (темный или алый), легкий след на белье.
При некоторых особенностях строения женских половых органов (например, при двурогой матке) после имплантации эмбриона в одной части, в другой может начаться отторжение эндометрия, как это обычно происходит при месячных. Такое случается редко.
В каком случае нужно обращаться к врачу
- Боль внизу живота и другие симптомы, сохраняющиеся после овуляции. В этом случае симптоматика вызвана другими гинекологическими заболеваниями, например обострившимся хроническим воспалением яичников, маточных труб и матки.
- Сохраняющаяся кровянистая «мазня». В этом случае кровянистые выделения имеют другие причины – гормональный сбой, предраковые поражения шейки матки, воспаление ее тканей – эндометрит, опухоли.
- Овуляционная боль и кровотечения, появляющиеся каждый месяц и достаточно выраженные. В этом случае нужно лечить не овариальный синдром, а вызвавшие его причины – воспаление, спайки, гормональные нарушения.
- Кровотечения и боли в середине цикла, возникающие на фоне приема контрацептивных таблеток (КОК). У женщин, принимающих такие препараты, овуляция тормозится, поэтому дискомфорт в середине цикла имеет другие причины. Кровотечения в середине цикла при приеме КОК чаще всего вызываются недостатком содержащихся в них гормонов. В этом случае нужно обратиться врачу, который подберет другое противозачаточное средство.
Особенности питания

Правильное питание во время беременности обеспечивает маму и малыша всеми необходимыми микроэлементами и витаминами. Сбалансированное меню с учетом затрат на вынашивание малыша поможет женщине сохранить фигуру и дать все необходимое новому организму. На четвертой неделе беременности у эмбриона закладываются внутренние органы и системы, он начинает получать от мамы все жизненно необходимые вещества. Теперь питание женщины — это забота о малыше. В рационе должны быть продукты с высоким содержанием важных микроэлементов и витаминов:
Железо. Для поддержания гемоглобина на нормальном уровне необходимо достаточное количество этого элемента. Гемоглобин переносит кислород к тканям, снижение его концентрации в крови приводит к гипоксии плода (кислородному голоданию). Железо содержится в красном мясе, рыбе, яйцах (желтке).
Белок. Он необходим для роста и развития плода. Белок является строительным материалом клеток эмбриона. Он содержится в рыбе, мясе, орехах, семечках.
Жиры. Эти вещества также участвуют в строительстве клеток и являются источником энергии
В питании важно сочетать животные и растительные жиры.
Кальций. Во время беременности в организме женщины идет изменение костной ткани со снижением ее минеральной плотности
Для компенсации этих потерь нужно употреблять достаточное количество кальция. Также надо учесть формирование скелета малыша. Кальций можно получить из молочных продуктов, миндаля, листовой зелени.
Сложные углеводы. К сложным углеводам относятся цельнозерновые крупы, бобовые, овощи. Углеводы сохраняют энергетический баланс. Если организму недостаточно энергии, в «топку» идут белки, необходимые для развития плода.
Пищевые волокна. Для нормализации перистальтики кишечника нужна клетчатка. Употребление достаточного количества овощей, зелени и фруктов обеспечит нормальную работу ЖКТ.
Вода. Важно выпивать достаточное количество чистой воды.
Витамины. Сейчас существует большой выбор готовых витаминных комплексов для беременных. Подобрать подходящий поможет ваш врач-гинеколог.
Сохраняя правильные пищевые привычки, на время вынашивания ребенка стоит исключить или ограничить некоторые продукты:
Алкоголь. Любые спиртные напитки необходимо исключить на весь срок беременности
Особенно это важно в первом триместре, когда идет активное развитие эмбриона, формируются нервная система и мозг.
Консервы. Для длительного хранения используется большое количество консервантов, стабилизаторов и других продуктов химического производства.
Соль
Желательно максимально сократить употребление соленой пищи. Соль задерживает воду, дает дополнительную нагрузку на почки и приводит к отекам.
Почему возникают розовые выделения на ранних сроках
На ранних сроках розовый секрет не считаются патологией. Обычно такие проявления наблюдаются из-за микротещенок на стенках влагалища. Они образуются после секса или гинекологического осмотра при помощи спринцевания или медицинского зеркала. К 6–8 или же к 10 недели вынашивания смазка приобретает нормальный белый оттенок.
У женщин нередко возникает вопрос, почему такой секреции не было до зачатия ребёнка. Ответ на этот вопрос очень, до оплодотворения яйцеклетки в женском организме был стабильный гормональный фон. А после зачатия малыша начинает перестройка, из-за большого всплеска гормонов матка становится рыхлой, что и вызывает мелкие повреждения при половом акте. Не стоит также забывать об увеличении кровеносных сосудов и с появлением эмбриона в утробе матери.
Кроме того, нередко розоватая смазка появляется в день, когда должны быть пойти месячные. Это значит, что выработка прогестерона немного уменьшилась и началась отслойка эндометрия. Обычно в период менструального цикла эндометрий отслаивается от стенок матки и, выходит, наружу со сгустками крови, но когда в матке есть плацента, то такой процесс отсутствует.
Поэтому может наблюдаться небольшое количество розовой слизи. Когда специфические выделения прошли через 2–3 дня, то это неопасно для ребёнка и матери, если же слизь стала грязной и тёмной, то стоит обратиться к гинекологу. На третьем триместре это может говорить о возможном самопроизвольном выкидыше.
Небольшие появления секреции розоватого или жёлтого оттенка обычно исчезают через 2–3 часа или сутки, они не несут угрозы для плода. Но если всё же, они появились, то стоит об этом оповестить лечащего доктора. После гинекологического осмотра врач назначит сдачу общего анализа крови и мочи также может быть назначено УЗИ и сдача анализов на проверку уровня ХГЧ.
Если же секреция начала обильно выделяться во втором триместре, это говорит об отслойки плаценты от стенок маток. В этой ситуации нужна срочная госпитализация женщины и оказание экстренной медицинской помощь
Важно вовремя заметить патологический процесс и предпринять срочные меры, так как на последних неделях беременности это один из признаков преждевременных родов
Диагностика
Жалоба пациентки на появление кровянистых выделений из влагалища – серьёзное основание для проведения диагностики. Информативные виды исследования:
- Осмотр на кресле. Гинеколог убеждается в том, что размер матки соответствует сроку беременности.
- УЗИ матки (с применением вагинального датчика). Исследование позволяет оценить состояние плода, эндометрия, плаценты, амниотического пузыря. Если по УЗИ всё в норме, но розовые выделения присутствуют – исключаю механическое повреждение тканей. Подобное происходит после недавнего неаккуратного осмотра, взятия мазков на исследование.
- Лабораторные исследования крови. Биохимический и клинический анализ позволяют определить уровень гормонов в крови. Благодаря указанным видам диагностики выявляют воспаление, инфекционный процесс.
- Общий анализ мочи и её бактериологическое исследование (посев). Лабораторно выявляют присутствие патогенной микрофлоры, лейкоцитоз. В обоих случаях результат указывает на развитие патологии, которую следует устранять для дальнейшего вынашивания плода.
Другие методики противопоказаны, поскольку известны своим вредоносным воздействием на ребёнка. Проведение этих диагностических исследований рекомендуют отложить до наступления послеродового периода.
Розовые выделения 39 неделя беременности
К этому времени плод занял всю полость матки и активно шевелиться ему в принципе негде. Сейчас вы можете ощущать регулярные толчки время от времени. Если, на протяжении нескольких часов, вы не слышите толчков малыша, немедленно вызывайте скорую и езжайте в больницу.
Розовые выделения на 39 неделе беременности
Все же, несмотря на разбитость и усталость, невесть откуда у большинства мам берутся силы и воодушевление: начинается «синдром гнездования».
Женщина с огоньком в глазах начинает наводить порядки в доме, создавая уют и комфорт для всей семьи и особенно нового его члена. Это, пожалуй, самое приятное ощущение перед родами. Оно позволяет отвлечься маме и заряжает ее необходимым оптимизмом.
Но не переусердствуйте. Сейчас необходимо беречь силы для родов, поэтому примите роль прораба, и пусть родные выполняют ваши поручения.
Особенности беременности на 39 неделе: выделения, ощущения
На 39-недельном сроке мамочка должна стать максимально внимательной к собственному здоровью, чтобы вовремя заметить возникшие признаки наступающих родов и прочих изменений организме.
Прогестеронная продукция на таком сроке заметно сокращается, именно этот гормон весь период вынашивания поддерживал беременность. На смену прогестерону приходит увеличение эстрогенового гормона, который будет отвечать за предродовую подготовку.
О приближении значимого события можно понять по характерным признакам.
Выделения при беременности розовые
Консистенция и оттенок слизи меняется также в связи с наличием в женском организме различных заболеваний. Секреции бывают зеленоватые, коричневые, желтоватые, серые, розовые, красные и белые.
Существует множество патологических выделений, которые представляют собой симптомы гинекологических заболеваний. Также изменение консистенции и оттенка слизи может говорить о начале родовой деятельности.
Рекомендуем прочесть: Ребенок родился в 32 недели
39 неделя беременности
Не пугайтесь, если вы заметили примеси слизи в выделениях. Слизь в этом случае является частицей слизистой пробки, закрывающей вход в шейку матки. При этом слизь может быть как прозрачной или бежевого цвета, так и окрашивать выделения: коричневые или розоватые. В любом случае, такие влагалищные выделения свидетельствуют о том, что у вас потихоньку отходит пробка.
Выделения на 39 неделе
Как это? Опасно конечно. Тем более перед родами, малыш может подцепить инфекцию проходя через родовые пути. У меня таже проблема, врач выписала мне свечи. А вообще у вас же должны были недавно брать пробу на мазок? В любом случае нужно выяснить с врачом причину этих выделений и зуда!
39 неделя беременности
Белые выделения на 39 неделе беременности рискуют стать поводом для тревоги, особенно если они по консистенции напоминают творожную массу, а также вызывают раздражения и покраснения.
Кандидоз (молочница) на последнем сроке беременности представляет опасность как для матери, так и малютки, поскольку при родах он может заразиться грибковой инфекцией, лечение которой осложнено крохотным возрастом ребенка.
Кандидоз сильно размягчает ткани влагалища, и роженица рискует получить многочисленные разрывы.
39 неделя беременности
Более подробную информацию о состоянии плода и будущей мамы можно получить на нашем форуме.
Там содержится информация о том, что происходит на протяжении беременности, размещены отзывы других женщин о врачах, их рассказы о пребывании в роддоме и истории о преодолении тех или иных трудностей.
Там же можно посмотреть видео о развитии плода и фото животиков беременных или разместить свой снимок.
39 неделя беременности
У большинства беременных живот, к этому времени, опустился, однако, если предстоят вторые роды, он и сейчас ещё может быть высоким. Это происходит, потому что мышцы передней брюшной стенки, у повторнородящих, уже не настолько сильные, поэтому головке ребенка не так просто прижаться к костям таза.
Кровь на 39 неделе беременности: нужно ли тревожиться
Кровянистые выделения в 39 недель могут свидетельствовать об отслойке плаценты, что представляет особую угрозу для малыша.
Появление крови — первый сигнал, чтобы срочно обратиться к лечащему врачу или лечь в стационар под наблюдение медиков. До приезда врачей женщина должна ограничить свои движения полностью, лечь и расслабится.
Потому что любое движение может вызвать усиление кровотечения, что будет иметь критические последствия.
Как проводится анализ и как к нему подготовиться
Чтобы гарантировать точность результатов, необходимо ответственно подходить к сдаче анализов. Многие негативные факторы могут смазать клиническую картину, что станет причиной неправильного диагноза и лечения, а это опасно для жизни пациента. Поэтому, если врач назначил анализ на гормон кортизол, необходимо знать, как проводится процедура и процесс подготовки. Это поможет быть уверенным в точности результатов.
- анализ берется из локтевой вены;
- слюны — ватным тампоном собирается биоматериал из ротовой полости;
- мочи — собирается утренняя первая порция после гигиенических процедур, сдается в стерильной таре.
Кортизол, как сдавать правильно:
- не меньше чем за 36 часов исключить интенсивные физические нагрузки;
- за день до сдачи не курить, не употреблять алкогольные напитки;
- за неделю проводится отмена гормональной терапии;
- сдавать необходимо строго натощак, не пить даже воду;
- отменить прием оральных контрацептивов за 7-10 дней;
- не проходить исследования с использованием радиации.
Это несложные правила, которые помогут гарантировать точный результат исследований. В частной клинике для максимально прозрачной картины, специалисты могут попросить прилечь на кушетку и постараться расслабиться, чтобы возможные стрессы по дороге не смазали результат.
Могут ли быть во втором триместре?
В норме подобное может наблюдаться при беременности на начальных стадиях при прикреплении эмбриона к стенке матки. В дальнейшем примесь капиллярной крови иногда связана с интенсивным кровообращением в области внутренних половых органов.
Обнаружение розоватой слизи в середине вынашивания – тревожный признак. Как правило, явление предупреждает о воспалении, инфекционном поражении или иных патологиях. При беременности во втором триместре симптом может говорить о:
- течении молочницы;
- угрозе прерывания вынашивания;
- гормональной недостаточности.
Молочница (кандидоз) может повлечь розоватые выделения и на 8 неделе, и во втором триместре беременности. Заболевание вызывает проникновение грибковой инфекции. Заражение может произойти во время полового акта или бытовым путем. К симптомам молочницы относят зуд, творожистые выделения, покраснения наружных половых органов, жжение. На поздних стадиях кандидоз способен повлечь появление микротрещин на слизистой влагалища, что и вызывает розовый оттенок.
Длительные бледно-розовые или розовые выделения при беременности лучше не игнорировать. Зачастую их обнаружение связано с патологическим течением вынашивания, угрозой самопроизвольного аборта. Наиболее опасны интенсивные выделения с примесью крови. Это повод для незамедлительного обращения за профессиональной помощью.
Розовые выделения как на 10 неделе беременности, так и во втором триместре, способны сопровождать прогестероновую недостаточность. Она может быть связана с течением воспалительного процесса, поражением почек, маточным кровотечением. Состояние способно повлиять на вынашивание вплоть до 18-20 недели. Купирование гормональной недостаточности подразумевает назначение определенных препаратов с прогестероновой активностью.
