Виды головного предлежания, особенности родов при патологических видах предлежания плода
Содержание:
- Подходы к диагностике головного предлежания плода
- Диагностика тазового предлежания
- Нормальное положение плода
- Чем опасно тазовое положение плода в момент родов
- Симптомы предлежания плаценты
- ДИАГНОСТИКА ТАЗОВЫХ ПРЕДЛЕЖАНИЙ
- Влияние заднего затылочного предлежания на течение родов
- Тазовое предлежание плода
- Позиции
- Механизм родов
- Виды предлежания плода — причины и последствия неправильного положения ребенка в матке
- Причины
- Роды при головном предлежании плода
Подходы к диагностике головного предлежания плода
Следить за головным предлежанием плода гинекологи начинают с 28-й недели беременности. Общее исследование выполняется с помощью расположения раскрытой правой ладони врача над симфизом. В таком положении нащупывается плотная круглая часть, которая является головкой плода. О головном предлежании говорит ее размещении над входом в малый таз. Головка плода очень подвижна в маточных водах. Поэтому врачи практикуют дополнительный влагалищный осмотр.
С помощью гинекологического УЗИ выясняют позиция плода, его положение, педлежание, членорасположение, вид плода. Уточнив такие детали, под пупком женщины считают сердцебиение малыша.
Очень важно провести точную диагностику предлежания плода, что главным образом влияет на родовой сценарий. К стандартному правильному варианту родов относят роды при затылочном переднем головном предлежании плода
При таком диагностическом результате роженице не стоит переживать за соответствие родовых путей и размеров, формы головки плода. Такой вид родов самый безопасный, так как подбородок ребенка спрятан во-внутрь тельца ближе к грудной клетке младенца. Благодаря правильному сгибанию головки родовые пути меньше травмируются, так как головка малыша расположена самым малогабаритным образом. К тому же отмечается дополнительный переворот плода, при котором лицо обращается к крестцу матери, а затылок направлен в сторону лонного сочленения
К стандартному правильному варианту родов относят роды при затылочном переднем головном предлежании плода. При таком диагностическом результате роженице не стоит переживать за соответствие родовых путей и размеров, формы головки плода. Такой вид родов самый безопасный, так как подбородок ребенка спрятан во-внутрь тельца ближе к грудной клетке младенца. Благодаря правильному сгибанию головки родовые пути меньше травмируются, так как головка малыша расположена самым малогабаритным образом. К тому же отмечается дополнительный переворот плода, при котором лицо обращается к крестцу матери, а затылок направлен в сторону лонного сочленения.
Все остальные варианты родов отличаются своей сложностью из-за развернутого головного предлежания плода. Малыш затылком разворачивается к крестцу. В таком случае роды значительно затягиваются по времени, что может стать причиной асфиксии плода либо развития слабой вторичной родовой деятельности. В такой ситуации очень требуется внимательность и опыт от акушеров.
Механика прохождения родов при переднем головном предлежании плода сопровождается прохождением головки малыша, следуя за движением большого родничка. От акушеров требуется усидчивость, умение ожидать, но также экстренно реагировать в критических ситуациях, если возникает опасность жизни и здоровья матери или ребенка.
После диагностики лобного головного предлежания плода роды происходят в основном с помощью хирургического вмешательства. Для женщины такие роды очень мучительные. Естественные роды с такими показаниями грозят грозят глубокими разрывами родовых путей и половых органов. В начале родов при лобном головном предлежании гинекологи стараются выполнить дополнительный разворот плода, но если попытка невозможна, то прибегают к кесареву сечению, производится краниотомия.
Диагностическими показателями к нормальному протеканию родов при лицевом головном предлежании выступают широкие размеры таза женщины, небольшие размеры плода, склонность организма к активной родовой деятельности, обращение подбородка малыша вперед
В таком случае особое внимание уделяется динамике родов, состоянию самочувствия роженицы, тщательно измеряется биение сердца плода на основе кардиотокографии, фонокардиографии. Если при лицевом головном предлежании подбородок является доминирующей точкой по направлению движения, то сразу требуется кесарево сечение
В таком случае возникают очень большие угрозы жизни малыша. Если плод рождается мертвым, то незамедлительно выполняется краниотомия.
Диагностика тазового предлежания
До третьего планового УЗИ положение плода не имеет большого диагностического значения. До 32-34 недели у малыша ещё достаточно места внутри матки, и он может поменять своё положение. В описании к ультразвуковому исследованию предлежание указывается лишь как факт, но не как диагноз. Но после 34 недели шансы на то, что плод перевернётся, становятся минимальными. Соответственно, тазовое предлежание на этом сроке – это уже диагноз, определяющий тактику наблюдения за беременной.
Изначально тазовое предлежание определяет акушер-гинеколог по расположению головки ребёнка и путём прослушивания сердцебиения малыша. Для подтверждения диагноза проводится ультразвуковое исследование. УЗИ позволяет не только точно определить положение плода и его предполагаемую массу тела, но и выявить патологии развития, установить зрелость плаценты
Особое внимание во время исследования уделяется положению головки малыша и возможному обвитию пуповиной. Если головка разогнута и направлена вверх, назначается кесарево сечение, так как во время естественных родов ребёнок может получить травмы позвоночника
УЗИ с допплером позволяет оценить состояние плода при гипоксии.
Нормальное положение плода
Накануне родов для оценки перинатального риска, выбора способа ведения родов следует установить положение плода, предлежание, вставление головки, членорасположение, позицию, вид позиции плода.
Положение плода {situs) — отношение оси тела плода (от затылка до копчика) к продольной оси (длине) матки (рис. 2). Нормальным является продольное положение плода {situs lon-
Рис. 2. Положение плода:
а — продольное положение, затылочное предлежание, первая позиция, передний вид; б — вид со стороны выхода таза, сагиттальный шов в правом косом размере, малый
родничок слева спереди
gitudinalis), при котором продольная ось тела плода совпадает с продольной осью тела матки. Патологическое — поперечное положение плода (situs transversus), когда продольная ось плода пересекает продольную ось матки под прямым углом, и косое (situs obliguus), когда продольная ось плода образует с продольной осью матки острый угол.
При поперечном и косом положении плода естественные роды невозможны.
Предлежание плода {praesentatio) — отношение головки или тазового конца туловища плода ко входу в малый таз матери. Если над входом в таз матери находится головка плода — предлежание головное, если тазовый конец — предлежание тазовое.
В норме подбородок плода приведен к груди, т.е. головка находится в согнутом состоянии. В таком случае предлежащей частью является затылок и это называют сгибательным типом головного предлежания или затылочным предлежанием. Если головка находится в состоянии разгибания, что является патологией, то ко входу в малый таз в зависимости от степени разгибания головки могут быть обращены темя {переднеголовное предлежание), лоб {лобное), лицо плода {лицевое предлежание).
При тазовом предлежании ко входу в таз матери могут быть обращены ягодицы плода {ягодичное предлежание), ножки {ножное предлежание), ягодицы вместе с ножками {смешанное ягодично-ножное предлежание).
Часть плода, которая предлежит ко входу в малый таз и первой проходит родовые пути, называется предлежащей частью (pars praevia).
Вставление головки (inclinatio) — отношение сагиттального шва к симфизу или мысу крестца (промонторию) в плоскости входа в малый таз. Если вертикальная ось головки стоит перпендикулярно к плоскости входа в малый таз, а сагиттальный шов находится на одинаковом расстоянии от симфиза и про- монтория, то такое вставление называется осевым или синкли- тическим и относится к норме. Если вертикальная ось головки стоит к плоскости входа в таз не перпендикулярно, а сагиттальный шов располагается ближе к симфизу или промонторию, то это называется внеосевым или асинклитическим вставлением головки и относится к патологии. Если при асинклитическом вставлении сагиттальный шов располагается ближе к симфизу и во вход в малый таз вставляется задняя теменная кость, то это называют задний асинклитизм. Если сагиттальный шов располагается ближе к промонторию, а во вход в малый таз вставляется передняя теменная кость, то это называют передний асинклитизм. Передний асинклитизм может возникать в родах при анатомически узком простом плоском тазе как процесс приспособления. При переднем асинклитизме задняя теменная кость может «соскользнуть» с промонтория и вставление головки переходит в синклитическое.
Членорасположение плода (habitus) — отношение его конечностей к головке и туловищу. При нормальном членорас- положении головка наклонена к груди, ножки согнуты в тазобедренных и коленных суставах и прижаты к животу, ручки обнимают грудную клетку. Тазовый конец плода располагается в дне матки, затылок обращен ко входу в малый таз.
Позиция плода (positio) — отношение спинки плода к правому или левому ребру матки. Различают две позиции: первую и вторую. Если спинка плода обращена к левому ребру матки, то это первая позиция плода. При второй позиции спинка обращена к правому ребру матки.
При поперечном или косом положении плода позиция определяется не по спинке, а по головке: головка слева — первая позиция, справа — вторая позиция.
Вид позиции (visus) — отношение спинки плода к передней или задней стенке матки. При первой или второй позиции спинка плода также обращена больше к передней или задней стенке матки, поэтому различают следующие виды позиции: если спинка обращена кпереди — передний вид, если кзади — задний вид.
Устойчивое положение плода в матке, позиция и ее вид наблюдаются к сроку родов, после 36-й недели беременности. Разгибательные предлежания, асинклитическое вставление головки обычно создаются в родах.
Чем опасно тазовое положение плода в момент родов
Такое положение врачи называют патологическим. Но это вовсе не означает, что ребёнок болен, или роды пройдут с осложнениями.

Сегодня специалисты научились распознаваться патологии развития плода на ранних сроках, своевременно извещая об этом родителей.
Положение малыша внутри распознаётся быстро, ситуацию легко поправить гимнастическими упражнениями. Они заставляют малыша менять позицию.
Процедуру проводят на поздних сроках, чтобы предотвратить дальнейшее переворачивание малыша. К 36 неделе он достаточно большой для таких манипуляций.
Факторы, влияющие на неправильное расположение плода:
- Излишнее или недостаточное количество околоплодных вод.
- Патологии развития ребёнка.
- Неправильная форма матки.
- Короткая пуповина.
- Тонус матки.
- Недостаточный вес плода.
- Недоношенность.
- Новообразования внутри матки.
Эти факторы могут стать причиной тазового положения.
Важно! Патологии плода — большая редкость. Расположение малыша не является поводом для беспокойства
Помните: подавляющее большинство деток рождаются здоровыми! Сегодня этому аспекту уделяют огромное внимание: обследования позволяют устранить патологии на ранних сроках, перевернуть плод, разрешить беременность с любым положением плода успешно для мамы и ребёнка. Если роды начались в тот момент, когда ребёнок занимает тазовое положение, врачи стараются назначить кесарево, чтобы избежать возможных последствий:
Если роды начались в тот момент, когда ребёнок занимает тазовое положение, врачи стараются назначить кесарево, чтобы избежать возможных последствий:
- Разрывы.
- Разрезы.
- Необходимость вакуумного извлечения плода.
- Кислородное голодание плода во время затяжных родов.

Для малыша долгие мучительные роды опасны возможными послеродовыми патологиями:
- Желтушка.
- Открытое овальное окошко.
- Патологии тонуса и нервной системы.
- Гематомы, травмы и нарушения целостного покрова кожи при извлечении.
- Ишемия.
Все эти последствия не столь опасны. Открытое овальное окошко в сердце закрывается к двум годам, без вмешательства и лечения.
Гематомы рассасываются раньше, ишемия проходит к году. Деятельность нервной системы восстанавливают медикаментозно. Желтушка проходит через несколько дней или недель, в зависимости от уровня билирубина.
Но, во избежание таких последствий, врачи назначают кесарево сечение. Этот способ родоразрешения имеет ряд преимуществ.
Для матери это означает отсутствие разрывов, болезненных схваток, которые могут длиться до суток. В редких случаях — дольше.
Малышу, во время кесарева, не придётся травмироваться или мучиться от недостатка кислорода.
При тазовом положении плода такой вид родоразрешения является приоритетным. Его назначают опытные врачи, стоит к ним прислушаться.
Сегодня можно не переживать за благополучный исход родов из-за положения плода. Женщины больше не рожают в поле, как несколько десятилетий назад.
Квалифицированные специалисты помогут на каждом этапе вынашивания и родов.
Полезное видео
https://youtube.com/watch?v=5A4TX7DiCzw
Симптомы предлежания плаценты
В большинстве случаев патология протекает бессимптомно, и диагностируется при ультразвуковом скрининге беременности. Незначительные жалобы, которые могут возникать у женщины, в основном связаны с сопутствующими акушерскими или экстрагенитальными патологиями. По данным УЗИ могут обнаруживаться неправильные положения плода (косое, поперечное). Это первый период называют “немой фазой” заболевания.
Главный признак аномалий плацентарного прикрепления — кровянистые выделения из половых путей, которые указывают на начало отслойки плаценты от маточной стенки. Вытекающая кровь — материнская. Она появляется из сосудов плацентарной площадки, которые повреждаются при смещении плаценты относительно нижнего сегмента матки.
При неполном предлежании плаценты выделение крови обычно начинается в третьем триместре, особенно часто в последние 2-3 недели беременности, а при полном — во втором триместре. При этом центральное предлежание отличается более обильным кровотечением и чаще вызывает осложнения.
Кровотечение имеет ряд особенностей:
- не сопровождается болью;
- возникает вне связи с физической нагрузкой или стрессом;
- зачастую развивается во время ночного сна;
- вытекающая кровь имеет ярко-красный цвет;
- кровотечения многократно повторяются во время беременности.
Величина кровопотери определяется степенью отслойки, и далеко не всегда зависит от вида аномалии прикрепления плаценты, поэтому не может рассматриваться как важный показатель для дифференциальной диагностики полного и частичного предлежания.
ДИАГНОСТИКА ТАЗОВЫХ ПРЕДЛЕЖАНИЙ
Диагностика основывается на данных наружного акушерского, влагалищного, ультразвукового исследования.
Наружное акушерское исследование (четыре приема Леопольда) позволяет заподозрить тазовое предписание.
В
процессе осуществления первого приема в дне матки определяют округлую,
плотную, баллотирующую головку, нередко смещенную от средней линии
живота вправо или влево. Дно матки при тазовых предлежаниях стоит выше,
чем при головном предлежании, при одном и том же сроке беременности. Это
обусловлено тем, что тазовый конец плода в отличие от головного обычно
находится над входом в малый таз до конца беременности и начала родов.
При втором приеме наружного акушерского исследования по спинке плода определяют его позицию и вид.
При
третьем приеме над входом или во входе в таз прощупывается крупная,
неправильной формы предлежащая часть мягковатой консистенции, не
способная к баллотированию.
Четвертый прием позволяет
уточнить характер предлежащей части и ее отношение ко входу в малый таз.
Тазовый конец плода, как правило, располагается высоко над входом в
малый таз.
Сердцебиение плода при тазовых предлежаниях
наиболее отчетливо прослушивается выше пупка, иногда на его уровне,
справа или слева (в зависимости от позиции).
Во время
наружного акушерского исследования при хорошо развитых мышцах брюшной
стенки, повышенном тонусе матки, нарушении жирового обмена, двойне,
анэнцефалии диагностика тазового предлежания затруднена.
При
влагалищном исследовании через передний свод прощупывается объемистая
мягковатой консистенции предлежащая часть плода, которая более плотная и
круглая по сравнению с головкой.
Влияние заднего затылочного предлежания на течение родов
Далеко не все женщины смогут понять , что ребенок находился в заднем положении
При благоприятном течении процесса врачи не будут акцентировать внимание матери на этом
Продолжительность родовой деятельности будет зависеть от особенностей организма роженицы. Однако, в некоторых случая роды в заднем затылочном предлежании требуют особого внимания и помощи со стороны врачей.
Статистика утверждает, что такие роды будут долгими по времени.
Отмечается наличие сильной боли в спине и необходимость стимулировать схватки окситоцином.
Описание биомеханизмов родового акта
Данное понятие включает в себя совокупность всех движений плода, которые он проделывает в период продвижения по родовым путям.
Движение ребенка включает в себя несколько этапов:
- Опускание головы ребенка в таз матери.
- Продвижение головы в расширенную область родового пути.
- Опускание в узкую часть таза головы ребенка.
- Выход из полости таза. Рождение ребенка.
Таблица «Биомеханизмы родов в головном предлежании»
| Характеристика | Затылочное предлежание, передний вид | Затылочное предлежание, задний вид | Переднеголовное предлежание | Лобное предлежание | Лицевое предлежание |
| 1-й момент | Вставление головки плода в плоскость входа в малый таз | ||||
| Стреловидный шов в косом разрезе | Стреловидный шов в косом разрезе | Стреловидный шов в поперечном разрезе | Лобный шов в поперечном разрезе | Лицевая линия в поперечном разрезе | |
| 2-й момент | Сгибание головки | Сгибание головки | Умеренное разгибание головки | Сильное разгибание головки | Максимальное разгибание головки |
| 3-й момент | Крестцовая ротация | Крестцовая ротация | Крестцовая ротация | Крестцовая ротация | Крестцовая ротация |
| 4-й момент | Внутренний поворот головки на 45° | Внутренний поворот головки на 45° или 135° | Внутренний поворот, большой родничок к симфизу | Внутренний поворот головки, затылок сзади, лицо спереди | Поворот подбородка спереди |
| 5-й момент | Разгибание головки | Усиленное сгибание головки, разгибание головки | Сгибание и разгибание головки | Сгибание и разгибание головки | Сгибание головки |
| 6-й момент | Внутренний поворот туловища и наружный поворот головки | ||||
| 7-й момент | Выхождение туловища и всего тела плода | ||||
| Ведущая точка | Малый родничок | Малый родничок | Большой родничок | Центр лба | Подбородок |
| Точки фиксации | Под симфизом подзатылочная ямка | Под симфизом – большой родничок или граница волосистой части лба, в области копчика – подзатылочная ямка | Под симфизом – переносье, в области копчика – затылочный бугор | Под симфизом – верхняя челюсть, области копчика – затылочный бугор | Область подзатылочной кости |
| Окружность прорезывающейся головки соответствует | Малому косому размеру – 32 см | Среднему косому размеру -33 см | Прямому косому размеру – 34 см | Между прямым и косым большим размером -35 см | Вертикальному размеру -32 см |
| Расположение родовой опухоли | На затылке | На затылке | В области большого родничка | На лбу – распространяется до глаз и большого родничка | Угол рта и щека |
| Форма головки | Долихоцефалическая | Резкая степень долихоцефалии | «Башенный» череп, брахицефалическая | Неправильная, вытянутая в направлении лба | Долихоцефалическая |
Тазовое предлежание плода
Тазовое предлежание встречается в 3-5% случаев и делится на ножное, когда предлежат ножки плода, и ягодичное, когда малыш как бы сидит на корточках, и предлежат его ягодички. Ягодичное предлежание более благоприятно.
Роды в тазовом предлежании считаются патологическими из-за большого количества осложнений у матери и плода, так как первым рождается менее объемный тазовый конец и при выведении головки возникают трудности. При ножном предлежании врач рукой задерживает рождение ребенка до тех пор, пока тот не присядет на корточки, чтобы не допустить выпадения ножки, после такого пособия первыми рождаются ягодички.
Тазовое предлежание не является абсолютным показанием для кесарева сечения. Вопрос о методе родоразрешения решается в зависимости от следующих факторов:
- размеров плода (при тазовом предлежании крупным считается плод более 3500 гр, тогда как при обычных родах — более 4000 гр);
- размеров таза матери;
- вида тазового предлежания (ножное или яголичное);
- пола плода (для девочки роды в тазовом предлежании сопряжены с меньшим риском, чем для мальчика, так как у мальчика возможно повреждение половых органов);
- возраста женщины;
- течения и исхода предыдущих беременностей и родов.

Для поворота плода после 31 недели рекомендуется следующее упражнение: лечь на правый бок, полежать 10 минут, быстро перевернуться на левый бок, через 10 минут снова на правый, повторять 3-4 раза несколько раз в день перед едой. По 15-20 минут в день нужно стоять в коленно-локтевом положении. Также способствуют повороту плода занятия в бассейне. Если малыш перевернется на головку, рекомендуется носить бандаж, чтобы зафиксировать его правильное положение.
Противопоказаниями для выполнения подобных упражнений являются осложненное течение беременности (гестоз, угроза преждевременных родов), рубец на матке после операции кесарево сечение в прошлом, предлежание плаценты, опухоли матки.
Ранее применялся наружный поворот плода (врач через живот пытался сместить головку плода внизу). Сейчас он не применяется из-за низкой эффективности и большого количества осложнений, таких как преждевременная отслойка плаценты, преждевременные роды, нарушение состояние плода.
Если тазовое предлежание сохраняется, то за 2 недели до родов беременную направляют в стационар, где составляется план родоразрешения.
Позиции
Врачебная классификация продольного расположения плода в полости матки учитывает три параметра:
- позиция;
- вид;
- предлежание.
Позиция и вид зависят от расположения спинки ребёнка – направлена она влево или вправо (1 или 2 позиция соответственно), к животу или спине матери (передний или задний вид).
Предлежание говорит о том, какая часть плода расположена ближе к выходу из матки. Вариантов всего два: или головка, или тазовый конец. Классификация предусматривает такие варианты:
- Головные:
- затылочное (сгибательное);
- разгибательные: переднеголовное (первая степень); лобное (вторая степень); лицевое (третья степень).
- Тазовые:
- ягодичное;
- ножное;
- смешанное.
Предлежание плода
Более естественным считается головное предлежание плода, так как голова новорождённого – самая широкая часть, что значит, что после её прохождения через родовые пути, туловищу и конечностям родиться проще. Но и среди вариантов головных есть как физиологические, так и менее желательные.
Затылочное
Самый «популярный» вариант расположения ребёнка в утробе к моменту начала родов. Биомеханика процесса позволяет использовать головку как рычаг для «вытягивания» туловища из матки: упираясь подзатылочной областью в кости таза, плод помогает сокращающейся матке
Кости черепа подстраиваются под родовые пути, осторожно растягивая их до нужных для рождения размеров
Например, при прощупывании живота беременной женщины обнаружилось: возле лона – шарообразное, твёрдое образование (головка плода), между рёбрами – более мягкое, мелкое и из нескольких частей (тазовый конец и ножки), ближе к левому краю живота – небольшое продолговатое выпячивание, соединяющее головку и тазовый конец (спинка). Положение такого плода описывалось бы так: головное предлежание, 1 позиция, передний вид.
Установить подтип продольного головного предлежания без ультразвука крайне сложно. Обычно его определяют за несколько недель до ожидаемой даты родов. Также желательна повторная проверка перед началом родовой деятельности.
При многоплодной беременности данный вариант также считается благоприятным. Обычно не возникает проблем, если все плоды расположены продольно и находятся в головном предлежании. Хуже, если они повёрнуты друг к другу головами.
Переднеголовное
Хотя головное предлежание плода при беременности считается наиболее оптимальным, некоторые его варианты не совсем «удачные». Переднеголовное предлежание – переходный вариант между нормальным положением и патологией, что означает, что для части детей оно может считаться нормальным. Точнее, большинство плодов нормально рождается при этом предлежании.
Биомеханика родов отличается от затылочного предлежания. Здесь проводной точкой («первопроходцем» родовых путей) будут не затылок, а теменные кости.
Чем крупнее плод, тем больше вероятность осложнений
Лобное
Вариант лобного предлежания некоторыми учёными и практическими врачами рассматривается как патологический и требующий кесарева сечения, другими – как приемлемый для родоразрешения без операций. Биомеханизм родов меняется: проводной точкой становится лобная область. Окружность самой широкой части головы в таком положении отличается от окружности при затылочном предлежании. Более узкая голова делает рождение туловища и конечностей затруднённым, иногда приводит к «застреванию».
Лицевое
Третья степень переразгибания головки однозначно считается патологической. При её обнаружении даже в начале третьего триместра контроль за беременной должен быть усилен: роды в лицевом предлежании почти всегда осложнены.
Интранатальные (в процессе рождения) повреждения головы, шеи, головного мозга ребёнка могут привести к пожизненным изменениям или смерти новорождённого. Травмы родовых путей и кровотечения у матери – вторая группа побочных эффектов естественного рождения при лицевом предлежании.
Механизм родов
Период раскрытия протекает так же, как и при других головных предлежаниях. С окончанием его головка вступает в таз не стреловидным швом, как при затылочных предлежаниях, а так называемой лицевой линией (аналог стреловидного шва). Эта линия идет от лобного шва по спинке носа к подбородку (рис. 88). Часто при лицевых предлежаниях головка вступает в таз не сразу лицом, а лбом (лобное предлежание) и только в дальнейшем, по мере развития родовой деятельности, переходит в настоящее лицевое предлежание. В отличие от сгибательного типа, при котором головка делает винтообразное движение, проходя стреловидным швом через косой размер полости таза, головка при лицевом предлежании этого винтообразного движения не делает. С лицевой линией в поперечном или слегка косом размере таза она доходит до дна таза и здесь, в колене оси таза, начинает ротацию в нормальных условиях подбородком кпереди.
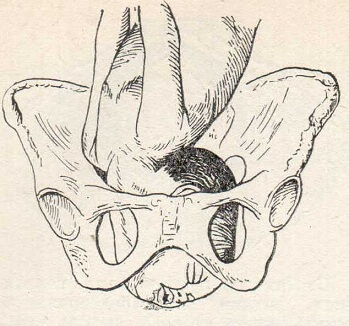
Рис. 88. Лицевое предлежание. Ротация головки (правильная).
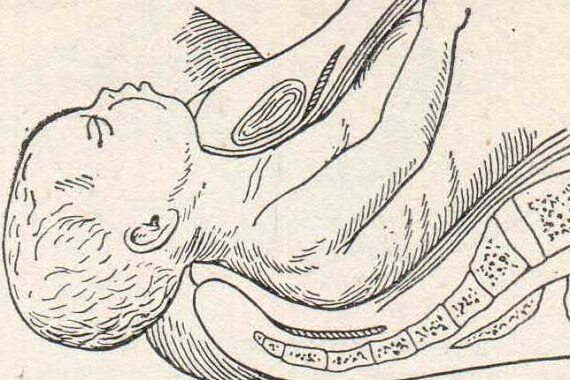
Рис. 89. Лицевое предлежание. Рождение головки.
Механизм прорезывания личика через вульварное кольцо
Первым показывается под симфизом подбородок. Прорезываясь через вульварное кольцо, лицо доходит подъязычной областью до лонной дуги. Здесь эта область фиксируется (гипомохлион), вокруг точки фиксации начинается сгибание головки и через промежность перекатываются нос, лоб, темя и затылок. Головка, таким образом, проходя через таз, проделывает следующие движения: 1) разгибание (exstensio deflexio), которое совершается от входа до дна таза; 2) правильная ротация — подбородком кпереди — на дне таза, в колене оси полости; 3) сгибание — при прорезывании через вульварное кольцо (рис. 89). Родовая опухоль располагается на половине лица, обращенной кпереди, главным образом на подбородке, на глазах и губах. Здесь же встречаются геморрагии. В подъязычной области иногда наблюдаются надрывы в кожной клетчатке.
Проводная точка — подбородок.
Точка фиксации — область подъязычной кости.
Прорезывающаяся окружность — circumferentia trachelo- bregmatica (33 см) — соответствует вертикальному размеру (от макушки темени до подъязычной области).
Конфигурация головки — резкая долихоцефалия. В отличие от долихоцефалической головки при затылочных предлежаниях резко фигурированная головка при лицевых предлежаниях имеет обезображенную половину лица (родовая опухоль), кроме того, родившийся ребенок первое время после родов лежит с разогнутой головкой.
Виды предлежания плода — причины и последствия неправильного положения ребенка в матке
Рассматриваемое состояние представляет собой позу, в которой малыш пребывает на последних неделях гестации — либо непосредственно перед родами.
Зачастую, акушер-гинеколог может определить предлежание — либо положение плода — после 32-й недели беременности. Все дело в том, что на указанном этапе развития плод увеличивается в размерах, и ему недостаточно места в матке, чтобы свободно переворачиваться.
- В зависимости от того, какая часть тела размещена ближе к малому тазу, различают два вида предлежаний:
- Младенец размещен продольно в матке, а его ножки/ягодицы обращены к выходу из малого таза.
Варианты тазового предлежания плода — ножное разгибательное, ягодичное сгибательное, смешанное
Плод находится в продольной позе, его голова обращена в сторону входа в малый таз женщины.
Головное предлежание плода диагностируют в 96-97% случаев
При определении положения плода учитывается направление его оси по отношению к длиннику.
В том случае, если оси младенца и матки совпадают, имеет место быть продольное положение плода. Говоря простыми словами, если будущая мама будет стоять, плод также будет располагаться вертикально. Головка в идеале должна быть нацелена в сторону выхода из малого таза, а таз – к маточному дну.
Виды положений плода в матке
- Причин у рассматриваемых патологических явлений может быть несколько, но все они условно делятся на 2 больших группы:
Согласно проведенным наблюдениям, гинекологами-акушерами отмечается наследственный фактор в патологическом предлежании либо некорректном размещении ребенка в матке.
При нестандартной позе плода в полости матки благоприятное самостоятельное разрешение родов крайне маловероятно.
При сильном сокращении матки и поперечном положении плода возможно его сгибание пополам. В таком случае сначала наружу выходит грудина, потом живот с прижатой к ней головой. Нижние конечности выходят самыми последними. Подобное развитие событий зачастую заканчивается смертью младенца.
Самостоятельное определение позы плода внутри матки – задача сложная, и не всегда результативная. Лучше для подобных целей обращаться к соответствующему специалисту и/или пройти ультразвуковое обследование.
- Акушеры-гинекологи в качестве предварительной диагностики ощупывают живот будущей роженицы.
- Диагностические мероприятия по определению позы плода носят комплексный характер. Они состоят из нескольких процедур, которые проводят не ранее, чем на 34-й недели гестации:
- Самостоятельные роды при некорректной позе плода возможно при осуществлении комбинированного наружно-внутреннего поворота.
Если произошло выпадение ручки, ножки, пуповины, — ни в коем случае не допускается их вправление. Это может стать причиной развития инфекционных процессов. В подобных случаях требуется неотложное кесарево сечение.
Причины
Точные причины предлежания плаценты пока не установлены. Выделяют 2 группы факторов, которые повышают вероятность развития патологии: материнские и факторы, обусловленные плацентарной патологией.
В материнским факторам относят повторные роды: до 80% случаев центрального предлежания плаценты происходит у много рожавших женщин (более 3 родов в анамнезе). Частичное предлежание чаще возникает у беременных старше 35 лет, а также у первородящих женщин, имеющих другие факторы риска.
Плацентарные предпосылки подразделяются на 2 группы: нарушения формирования и прикрепления плодного яйца (например, при генетических аномалиях, при экстракорпоральных методах оплодотворения) и анатомо-физиологические особенности матки и плаценты.
Вторая группа факторов является наиболее многочисленной, включает такие причины:
- рубцы на матке после операций кесарева сечения, аборта, хирургического лечения новообразований и других гинекологических заболеваний;
- хроническое воспаление и атрофия слизистой матки (эндометрия) в результате эндометрита, венерических инфекций;
- миома матки и другие объемные новообразования;
- врожденные пороки развития матки, генитальный инфантилизм;
- нарушения кровоснабжения и трофики матки на фоне экстрагенитальных заболеваний.
Роды при головном предлежании плода
Если эмбрион расположен лицом к выходу, многие врачи рекомендуют кесарево сечение, особенно если ребенок крупный. Естественное родоразрешение возможно только при широком тазу матери и весе эмбриона до 3200 гр. Учитывается и активность родовой деятельности, и направление подбородка.
Лобное предлежание — прямое показание к кесаревому сечению. Риск получения сильных травм плода и повреждений у матери очень высок. То же касается и переднеголовного предлежания. Ввиду того, что ребенок продвигается по родовым путям родничком вперед, велика вероятность его гипоксии и травм.
Низкое предлежание — показание к нормальным естественным родам. Роды не отличаются осложнениями, проходят легко.
