Почему возникают судороги во время беременности и как от них избавиться?
Содержание:
- Источники
- Профилактика
- Лечение невралгии тройничного нерва
- Причины
- Судороги в ногах во время беременности
- Как отличить межреберную невралгию от сердечной боли
- Лечение судорог у беременных
- Как избавиться от ночных судорог в ногах?
- Варикоз и возможность прививки от коронавируса при его диагностировании
- Признаки варикозного расширения вен
- Стадии заболевания и его классификация
- Причины развития заболевания
- Прививка от коронавируса при диагностировании варикозе
- Признаки приближающейся смерти от рака
- Диагностика и лечение
- Симптом 4. Бессонница и плохой сон
- Судороги ног у беременных: профилактика
- Как ухаживать за шелушащейся кожей во время беременности
Источники
- Bullock M., Jackson GD., Abbott DF. Artifact Reduction in Simultaneous EEG-fMRI: A Systematic Review of Methods and Contemporary Usage. // Front Neurol — 2021 — Vol12 — NNULL — p.622719; PMID:33776886
- Sabbah N., Massicard M., Mathieu N. Specificities of the diabetic population in French Guiana: The health barometer survey. // Curr Diabetes Rev — 2021 — Vol — NNULL — p.; PMID:33511949
- Figorilli M., Marques AR., Meloni M., Zibetti M., Pereira B., Lambert C., Puligheddu M., Cicolin A., Lopiano L., Durif F., Fantini ML. Diagnosing REM sleep behavior disorder in Parkinson’s disease without a gold standard: a latent-class model study. // Sleep — 2020 — Vol43 — N7 — p.; PMID:32246718
- AlEid A., Al Balkhi A., Hummedi A., Alshaya A., Abukhater M., Al Mtawa A., Al Khathlan A., Qutub A., Al Sayari K., Ahmad S., Azhar T., Al Otaibi N., Al Ghamdi A., Al Lehibi A. The utility of esophagogastroduodenoscopy and Helicobacter pylori screening in the preoperative assessment of patients undergoing bariatric surgery: A cross-sectional, single-center study in Saudi Arabia. // Saudi J Gastroenterol — 2020 — Vol26 — N1 — p.32-38; PMID:31898643
- Norman R., Mercieca-Bebber R., Rowen D., Brazier JE., Cella D., Pickard AS., Street DJ., Viney R., Revicki D., King MT. U.K. utility weights for the EORTC QLU-C10D. // Health Econ — 2019 — Vol28 — N12 — p.1385-1401; PMID:31482619
- Tedesco S., Sica M., Ancillao A., Timmons S., Barton J., O’Flynn B. Validity Evaluation of the Fitbit Charge2 and the Garmin vivosmart HR+ in Free-Living Environments in an Older Adult Cohort. // JMIR Mhealth Uhealth — 2019 — Vol7 — N6 — p.e13084; PMID:31219048
- Nicholas J., Shilton K., Schueller SM., Gray EL., Kwasny MJ., Mohr DC. The Role of Data Type and Recipient in Individuals’ Perspectives on Sharing Passively Collected Smartphone Data for Mental Health: Cross-Sectional Questionnaire Study. // JMIR Mhealth Uhealth — 2019 — Vol7 — N4 — p.e12578; PMID:30950799
- Gudnadottir G., Hafsten L., Redfors S., Ellegård E., Hellgren J. Respiratory polygraphy in children with sleep-disordered breathing. // J Sleep Res — 2019 — Vol28 — N6 — p.e12856; PMID:30932252
- Silva HJA., Lins CAA., Nobre TTX., de Sousa VPS., Caldas RTJ., de Souza MC. Mat Pilates and aquatic aerobic exercises for women with fibromyalgia: a protocol for a randomised controlled blind study. // BMJ Open — 2019 — Vol9 — N2 — p.e022306; PMID:30782866
Профилактика
Профилактика межреберной невралгии – это, в основном, общие мероприятия, направленные на укрепление мышечного каркаса и оздоровление организма. Неврологи рекомендуют:
- вести активный образ жизни, заниматься спортом на любительском уровне;
- минимизировать переохлаждения и простудные заболевания;
- следить за своей осанкой;
- избегать поднятия тяжестей;
- поддерживать высокий уровень иммунитета;
- сбалансировано питаться, при необходимости дополнительно принимать витамины, особенно группы В;
- своевременно лечить хронические заболевания;
- избегать стрессов, полноценно отдыхать и обеспечивать себе минимум 8 часов ночного сна каждые сутки.
Выполнение этих простых правил существенно снизит риск развития межреберной невралгии.
Лечение невралгии тройничного нерва
Лечение направлено:
- на устранение причины повреждения;
- на облегчение состояния пациента;
- на стимуляцию восстановления структур нерва;
- на уменьшение возбудимости триггерных зон.
Правильно подобранное лечение позволяет снизить частоту, интенсивность и длительность болевых волн, и в идеале добиться стойкой ремиссии.
Медикаментозное лечение
Тригеминальная невралгия требует комплексного лечения с использованием препаратов нескольких групп:
- противосудорожные (карбамазепин и аналоги): снижают возбудимость нервных волокон;
- миорелаксанты (баклофен, мидокалм): уменьшают мышечные спазмы, улучшают кровообращение, снижают болевые ощущения;
- витамины группы В (нейромультивит, мильгамма): стимулируют восстановление нервных волокон, оказывают антидепрессивное действие;
- антигистаминные (димедрол): усиливают действие противосудорожных средств;
- седативные и антидепрессанты (глицин, аминазин): стабилизируют эмоциональное состояние пациента.
При сильных болях могут быть назначены наркотические анальгетики. Раньше активно использовались лекарственные блокады (обкалывание проблемной зоны анестетиками), но сегодня этот способ лечения почти не используется. Он способствует дополнительному повреждению нервных волокон.
В обязательном порядке проводится лечение первопричины заболевания: устранение стоматологических проблем, прием препаратов для улучшения мозгового кровообращения и т.п.
Физиотерапия и другие немедикаментозные методики
Немедикаментозные методы хорошо дополняют лекарственную терапию и способствуют стабилизации состояния пациентов. В зависимости от состояния и сопутствующих заболеваний могут быть назначены:
ультрафиолетовое облучение: тормозит прохождение импульсов по нервным волокнам, оказывая обезболивающее действие;
лазерная терапия: снижает болевые ощущения;
УВЧ-терапия: улучшает микроциркуляцию и предотвращает атрофию мышц;
электрофорез с анальгетиками или спазмолитиками для облегчения болевого синдрома и расслабления мускулатуры;
диадинамические токи: снижают проводимость нервных волокон, значительно увеличивают интервалы между приступами;
массаж лица, головы, шейно-воротниковой зоны: улучшает кровообращение и отток лимфы, улучшая питание тканей; должен проводиться с осторожностью, чтобы не задеть триггерные зоны и не спровоцировать приступ; курс проводится только в период ремиссии;
иглорефлексотерапия: способствует снятию болевого синдрома.
Хирургическое лечение
Помощь хирургов незаменима, когда требуется устранить сдавление нерва. При наличии показаний проводятся:
- удаление опухолей;
- смещение или удаление расширенных сосудов, давящих на нерв (микрососудистая декомпрессия);
- расширение костных каналов, в которых проходят ветви нерва.
Ряд операций направлен на снижение проводимости нервного волокна:
- воздействие гамма-ножом или кибер-ножом;
- баллонная компрессия тригеминального узла: сдавливание узла с помощью наполненного воздухом баллона, установленного в непосредственной близости от него, с последующей гибелью нервных волокон; операция часто приводит к частичной потере чувствительности и уменьшению движения мускулатуры;
- резекция тригеминального узла: проводится редко ввиду сложности и большого количества осложнений.
Причины
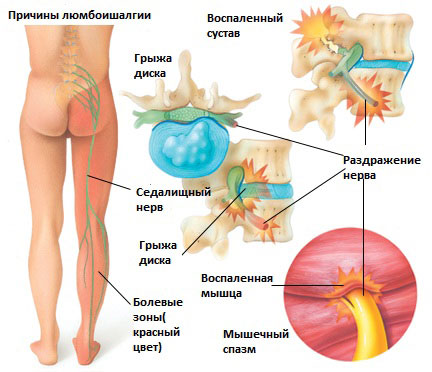
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Судороги в ногах во время беременности
Беременность — это счастливое и сложное время. Когда происходят гормональные изменения, повышение веса и понижение активности. У женщины развивается варикоз.
На мышечные спазмы следует сосредоточить особое внимание, потому что они являются тревожным синдромом. Судороги говорят о недостатке микроэлементов, о превышающих норму потерях жидкости (к примеру, период токсикоза)
Увеличивающаяся в размерах матка может передавливать нижнюю вену. При первых же проявлениях судорог следует незамедлительно идти к врачу, чтобы специалист как можно скорее выявил и помог устранить причину ночных судорог.
Как отличить межреберную невралгию от сердечной боли
Прежде всего, стоит сказать две вещи. Первое: надо знать, что не всякая боль в области грудной клетки связана с сердцем. Поэтому не надо сразу сильно пугаться. И второе: диагноз ставится только врачом. Если у вас закололо в груди, — это значимый повод для обращения к врачу. Врач разберётся с причиной боли. К тому же, невралгию тоже надо лечить.
Межреберная невралгия чаще всего возникает у пожилых людей, однако она встречается и в молодом возрасте (в группе риска – люди, ведущие сидячий образ жизни, а также занимающиеся плаванием). У детей межреберная невралгия может возникать, как правило, в период интенсивного роста.
Характерным признаком межреберной невралгии является сильная боль по ходу пораженного нерва. Боль может накатывать приступами или быть постоянной. Как правило, боль становится более интенсивной при вдохе, выдохе, а также любом движении, затрагивающем грудную клетку. Если надавить на область между рёбрами, где проходит причинный нерв, боль усиливается. При этом ощущается весь нерв; боль может отдавать в руку, шею, плечо, поясницу. По ходу пораженного нерва может наблюдаться онемение и побледнение кожи.
Таким образом, если при боли в области грудной клетки наблюдается зависимость от изменения положения тела, нет одышки (типичный симптом сердечной патологии), боль усиливается при пальпации, то, скорее всего, имеет место именно невралгия. Можно ориентироваться также на эффективность принятых препаратов: сердечные препараты при невралгии не помогают, но успокоительные могут дать уменьшение боли.
Однако в любом случае необходимо обратиться к врачу для постановки диагноза и получения назначений.
Лечение судорог у беременных
Для начала стоит вспомнить о первой помощи. Унять боль помогает комплекс мероприятий, которые нужно немедленно проводить при возникновении спазматических сокращений икроножных мышц:
- Снять спазм поможет разогревающий, а затем расслабляющий массаж. Нужно с силой растереть сведенную мышцу щипковыми движениями, а затем легкими круговыми привести к расслаблению.
- Хороший результат дает оттягивание носка на себя, при этом боль уходит практически сразу, так как происходит немедленное ослабление тонуса мышц.
- Восстановить кровообращение поможет ходьба босиком с упором на пятку.
После того, как боль утихнет, нужно расположить ноги на возвышении, чтобы уменьшить отечность.Медикаментозное лечение предполагает прием препаратов магния, витамина В6, кальция и калия. В случае, когда судороги – симптом нарушения эндокринной системы или ЦНС, потребуется консультация с эндокринологом: специалист назначит соответствующие лекарства. Также, наблюдающий за состоянием беременной врач может прописать физиотерапевтические процедуры, например, электрофорез, назначаемый при гестозе.
Как избавиться от ночных судорог в ногах?
Если вы проснулись ночью от внезапной судороги, то первое желание — это растереть больную ногу. К сожалению, это не всегда помогает унять боль. Как же снять ночную судорогу ног?
Лёжа можно сделать следующее: потяните на себя стопу больной ноги, одновременно сжимая и разжимая ладонями икроножную мышцу (ведь обычно сводит именно ее). Это поможет быстро снять приступ. После этого поработайте стопами обеих ног, сделайте круговые движения или попеременно натягивайте их на себя. Это активизирует кровообращение, и боль уйдет.
Некоторые советуют при очень интенсивной судороге попробовать снять ее, уколов ногу булавкой или иголкой. Мы сомневаемся, что она будет у вас под рукой во время ночного сна. А вот несколько раз ущипнуть себя за голень можно, хотя и это может быть затруднительно, если судорога очень сильная
Также, если свело ногу, вы можете встать на голый прохладный пол (но не на ковер, эффект будет не такой) и попробовать походить. А когда мышца расслабится, все так же стоя на полу переминайтесь с носка на пятку в течение минуты. Это несложное упражнение поможет улучшить кровообращение.
Варикоз и возможность прививки от коронавируса при его диагностировании
Прежде чем отвечать на вопрос о том, можно ли ставить прививку от Ковид при варикозе, необходимо разобраться в том, что такое это варикозное расширение вен.
Оно является очень распространенным заболеванием, которому в равной степени подвержены представители обеих половин человечества. Данное заболевание поражает нижние конечности и глубокие вены человека. Это может привести к образованию тромбоза и посттромбофлебитической болезни.
Признаки варикозного расширения вен
Все симптомы этого заболевания делятся на два вида: субъективные и объективные. К первым можно отнести следующие проявления:
- ноющие боли в икроножных мышцах;
- чувство зуда и жжения вдоль венозных артерий, которые поражены варикозом;
- ощущение тяжести в нижних конечностях, которая усиливается к вечеру;
- появление гиперпигментации кожи;
- образование трофической венозной язвы голени;
- болевые ощущения в икрах, которые усиливаются во время ходьбы;
- появление отечности в районе стоп и голени.
Ко второму типу признаков относятся следующие:
- изменение цвета и структуры кожи;
- появление сосудистых звездочек;
- образование венозной трофической язвы;
- проявление расширенных внутрикожных и подкожных вен;
- образование липодерматосклероза;
- возможность увидеть расширенные венозные сосуды даже без использования специального оборудования.
Стадии заболевания и его классификация
Как и большинство других болезней, варикозное расширение вен проходит несколько стадий. Они отличаются друг от друга распространением патологии и ее симптомами. Принято выделять три стадии:
- компенсация;
- субкомпенсация;
- декомпенсация.
Необходимо учитывать, что осложнения могут возникать на любой из этих стадий, однако максимальная вероятность этого возможна только на двух последних. Варикозное расширение вен способно послужить спусковым механизмом для развития следующих патологий:
- трофической экземы;
- тромбоза глубоких вен;
- рожистых воспалений;
- тромбофлебита.
Причины развития заболевания
Развитию варикозного расширения вен на ногах могут способствовать определенные обстоятельства и факторы. Среди них принято выделять следующие:
- Нарушение работы венозного клапана. Это приводит к тому, что поток крови устремляется вниз под действием силы тяжести всякий раз, когда человек становится на ноги. Расположенные вокруг глубоких вен мышечные волокна начиная сокращаться при ходьбе. Таким образом эти вены опустошаются. Кровь начинает попадать в поверхностные вены через специальные сосуды с недостаточными клапанами. Вследствие этого они переполняются кровью, которая приводит к их растяжению и расширению.
- Наследственное предрасположение. Ученые до сих пор не могут прийти к единому мнению по поводу степени влияния этого фактора на вероятность заболевания.
- Нарушение гормонального фона. За последние годы роль этого фактора в развитии болезни значительно усилилась. Этот факт обуславливается тем, что многие женщины в качестве контрацептива употребляют гормональные препараты. Также широкое распространение получило гормонозаместительное лечение остеопороза.
- Образ жизни, связанный с длительными статическими нагрузками или регулярным поднятием тяжестей.
- Ожирение. Научно доказано что эта патология оказывает непосредственное влияние на вероятность развития варикозного расширения вен.
Прививка от коронавируса при диагностировании варикозе
Всем интересующимся вопросом, можно ли делать прививку от коронавируса при варикозе, стоит знать, что можно. Данное заболевание не является обязательным ограничением от вакцинации против Covid-19. Однако необходимо учитывать, что прививка допускается только при отсутствии обострения варикоза. Если у человека диагностирован острый тромбофлебит, который относится к стадии декомпенсации, он является противопоказанием к вакцинации, а значит делать прививки от коронавируса категорически запрещено.
Признаки приближающейся смерти от рака
Результаты исследования под названием «Процесс умирания» были опубликованы в журнале Cancer. В статье рассматривались больные раком, получающие неотложную паллиативную помощь (APCU).
В общей сложности были изучены истории болезней 357 пациентов с терминальной стадией рака. Больные контролировались в общей сложности по 52 симптомам каждые 12 часов, от поступления в отделение паллиативной помощи до их смерти или до выписки из отделения. Во время исследования 57% пациентов умерли.
Душа покидает тело
Согласно наблюдениям, авторы исследования указывают на восемь очень специфических физических симптомов. Если они есть, с огромной вероятностью смерть наступает в течение трех дней.
У умирающего наблюдается целый ряд признаков:
- слабый ответ на словесные стимулы (уход в себя, умиротворение);
- сниженная реакция на зрительные раздражители;
- исчезают мимические морщины (вокруг глаз);
- гиперэкстензия (запрокидывание) шеи;
- веки не закрываются;
- снижается потребность в воде, пище;
- дыхание становится поверхностным, из-за снижения потребности в кислороде, либо возникают хрипы из-за скопившейся слизи;
- желудочное кровотечение.
За исключением последнего, все признаки указывают на то, что нейрокогнитивная и нервно-мышечная системы находятся в упадке. Эти неврологические симптомы тесно связаны с наступлением смерти: они наблюдались в последние три дня у 38–78% пациентов и указывали на прогрессирующее неврологическое торможение, приводящее к смерти.
Диагностика и лечение
Врач на основании истории заболевания, изучения симптомов и физикального обследования назначает план обследования, который включает как инструментальные, так и лабораторные методы обследования.
Для лечения онемения, прежде всего, необходимо выяснить причину этого симптома. Если онемение связано с нарушением кровообращения, диабетом или рассеянным склерозом проводится лечение основного заболевания, как с помощью консервативных методов лечения, так и оперативным методом (например, при сосудистых заболеваниях). При ортопедических проблемах, например грыжи диска, остеохондроз лечение также может быть также как консервативным, так и оперативным (например, когда необходимо провести декомпрессию нервного корешка).
Симптом 4. Бессонница и плохой сон
Причина. Во время перименопаузы и менопаузы яичники постепенно вырабатывают меньше эстрогена и прогестерона, что способствует нарушению сна. Падение уровня эстрогена также может способствовать ночному поту, который нарушает сон, вызывая усталость и недостаток энергии.
Что делать. Первый шаг – поставить точный диагноз. Если вы переживаете перименопаузу или менопаузу, обсудите с врачом преимущества ЗГТ, которая восстановит уровень эстрогена и прогестагена. Также нужно перейти на хлопчатобумажную ночную одежду, спать на хлопковых простынях, сохранять в спальне прохладу и темноту, заниматься физическими упражнениями и сокращать потребление алкоголя и кофеина.
Судороги ног у беременных: профилактика
Соблюдение следующих правил позволит будущей маме избежать болезненных ощущений, вызванных судорогами:
1. Правильное сбалансированное питание
- В день должно быть 5-6 приемов пищи небольшими порциями
- Отдавайте предпочтение сложным углеводам (крупы, макароны из твердых сортов пшеницы, фрукты и овощи), старайтесь ограничивать употребление «легких» углеводов (сладости, мучное)
- Включайте в рацион побольше продуктов, богатых кальцием (нежирные кисломолочные, продукты и молоко, орехи, яйца, различные виды капусты), магнием (орехи, семечки, бобовые, рыба, курица, брокколи, морковь, шпинат, изюм), калием (бананы, картофель, лосось, помидоры, курага, изюм, шпинат, апельсины, нежирная говядина), витаминами группы В (молочные продукты, грецкие орехи, красная рыба).
2. Разумная физическая нагрузка
Разумная и дозированная физическая нагрузка поможет улучшить кровообращение и предотвратит венозный застой. Отличное средство для профилактики судорог – бассейн.
3. Правильная обувь
Откажитесь от неудобной, тесной обуви и обуви на высоких каблуках. Ношение такой обуви может приводить к излишнему напряжению стопы и негативно сказаться на кровобращении ног.
4. Отдых и массаж для ног
В конце дня старайтесь полежать с приподнятыми ногами. Делайте легкий массаж ног по направлению от стопы к колену (можно использовать специальные освежающие крема).
Прекрасный вариант для снятия усталости и отечности ног – контрастные или тонизирующие ванночки.
5. Избегайте переохлаждения
При склонности организма к переохлаждению – надевайте теплые носочки на ночной сон.
Следуя этим несложным рекомендациям, ваши ножки будут «спокойны»!

Как ухаживать за шелушащейся кожей во время беременности
Если шелушение кожи при беременности вызвано дефицитом питательных веществ и недостаточным уходом, следует соблюдать ряд правил:
- регулярно очищать и увлажнять кожу – недостаток влаги, вызванный нарушением водно-липидного обмена или недостатком витаминов, устраняется при помощи косметических средств для чувствительной кожи;
- исключить мыло для умывания или мытья рук – особенно хозяйственное или дегтярное;
- регулярно использовать косметические средства и лечебные мази, предназначенные для дополнительного питания кожных покровов;
- после принятия ванны наносить на тело гель или лосьон для смягчения кожи;
- свести к минимуму использование декоративной косметики, особенно тонального крема и пудры;
- избегать проведения косметологических процедур, которые сушат кожу – химический пилинг, скрабирование, нанесение некоторых масок;
- для умывания использовать теплую (не горячую) воду;
- если нельзя исключить контакт с бытовой химией, пользоваться этими средствами нужно только в перчатках.
Для дополнительного увлажнения кожи возможно использование эфирных масел, но делать это следует по согласованию с врачом, поскольку не все масла безвредны для будущего малыша.
Все увлажняющие средства наносят на кожу после каждого контакта с водой. В холодное время года это нужно делать перед выходом на улицу.
