Смекта для новорожденных: инструкция, противопоказания и аналоги
Содержание:
- Смекта при грудном вскармливании: можно или нет?
- Когда и как давать ребенку сыр
- Виды крапивницы
- Когда нужно срочно обращаться к врачу
- Симптомы и диагностика
- Профилактика метеоризма
- Симптомы и механизмы развития крапивницы
- Как и чем кормить ребёнка при «несварении» желудка?
- Симптомы запора у младенца
- Фармакологические свойства
- Инструкция по применению
- Как работают ферментные препараты?
- Лечение антибиотиками
- Причины возникновения запора у младенца
- Лечение дисменореи но-шпой
- Кишечная инфекция у детей, профилактика
- Причины рвоты
Смекта при грудном вскармливании: можно или нет?
Приём любых медикаментозных препаратов – волнительная тема для кормящих мам, поскольку редко с точностью можно определить, как то или иное лекарство скажется на качестве грудного молока. Можно ли продолжать кормить ребёнка, если врач назначил какой-либо медикаментозный препарат?
Нередки случаи, когда лекарство необходимо применять, ведь отсутствие помощи повлечёт за собой серьёзные последствия для ослабленного родами организма женщины. Изжога – одна из наиболее частых симптомов, с которыми беременные женщины и кормящие мамы обращаются к врачу. Чаще всего в таких случаях медики прописывают проверенную временем и опытом смекту.
Но так ли безопасна смекта при грудном вскармливании? Маме – инструкция, врачам – диагностика и коррекция приёма препарата. В случае соблюдения всех норм осложнений возникнуть не должно.
Особенности приема
Смекту можно употреблять как самой маме, так и ребенку при грудном вскармливании при появлении колик или вздутия. Медикамент оказывает самое щадящее воздействие на организм и помогает быстро.
Для кормящей мамы или для малыша Смекта готовится следующим образом: порошок из 1 пакетика растворяется в 100 мл воды при постоянном размешивании. Пить рекомендуется за час до еды или спустя час после обеда или ужина.
Инструкция по применению суспензии Смекты содержит разные рекомендации для кормящей мамы и для обычного больного. Последний может пить до 6 пакетиков за 24 часа. Пациентке в период кормленния грудью лучше ограничиться 3 пакетиками.
Прием лекарства выполняется по следующей схеме:
- В первые двое суток следует пить по 3 пакетика в день.
- На третьи сутки кормящей маме можно снизить дозу Смекты до 2 пакетиков.
- На 4 день достаточно 1 дозы медикамента.
В среднем, курс длится 3-5 дней. Если понос не исчезает, курс продлевают до 6-7 дней. Дозировка препарата сохраняется, и после 4 дня употребляется только 1 пакетик.
Для лечения малыша при поносе, вздутии, коликах также назначается Смекта:
- Детям до 1 года дают по 2 пакетика за 24 часа. Такой дозы придерживаются 3 дня, а затем уменьшают до 1 пакетика в сутки.
- Ребенку старше года 3 дня дают по 4 пакетика, а затем по 2.
Нужно знать, как давать Смекту новорожденному при искусственном или грудном вскармливании. Можно растворить порошок в детской бутылочке и давать ребенку перед каждым кормлением грудью или смешать суспензию с компотом/чаем.
Когда и как давать ребенку сыр
Некоторые родители, стараясь разнообразить меню малыша, начинают давать ему сыр до того, как ему исполнится год. Но врачи не рекомендуют это делать.
Дело в том, что ферменты, которые помогают расщепить сыр, начинают вырабатываться в желудочно-кишечном тракте только приблизительно в год. Причем этот возраст считается средним, и конкретно у вашего ребенка это может начаться и в 13 месяцев. Поэтому не стоит начинать давать любую еду раньше рекомендованного врачами возраста, но при этом необходимо смотреть на реакцию ребенка на этот продукт. Может, стоит и еще повременить.
Годовалому ребенку достаточно одного сырного ломтика в день или как альтернатива – чайная ложка натертого сыра. Давать подобную еду в этом возрасте желательно не чаще 3 раз в неделю. Если ребенок отказывается и от этого кусочка, то для начала попробуйте скормить ему другой сорт продукта, а если и это не поможет, то на какое-то время следует отказаться от введения сыра в меню.
Не стоит давать сыр одновременно с мясом. Повышенное количество белка может ухудшить пищеварение малыша. Лучше всего угощать этим продуктом одновременно с овощными или фруктовыми пюре.
При достижении ребенком возраста 3-х лет можно начинать давать ему до 10 г сыра в день. Лучше всего это делать во время завтрака, так как в этот период организм лучше всего усваивает белок. Оптимальным блюдом являются бутерброды с маслом и сыром, так как с ними организм получает большое количество необходимых питательных веществ.
Подобный бутерброд можно взять с собой на прогулку в качестве перекуса. Он будет полезнее различных батончиков и печенья, при этом быстро утолит голод. Сыр в тертом виде можно понемногу добавлять в большинство блюд, которые любит ваш кроха. А сырный суп-пюре нравится практически всем детям.
Желательно стараться предлагать даже одни и те же продукты в разной форме или виде. Тогда ребенку не будет надоедать такая пища, а вкусовые привычки сформируются правильно.
Прежде чем полноценно начинать давать малютке сыр, следует протестировать выбранный кусок и реакцию организма на этот продукт. В этот день необходимо полностью исключить из меню всю другую незнакомую и малознакомую пищу. Во время обеда отрезается совсем небольшой кусочек, или натирается на мелкой терке примерно чайная ложка.
Скормите ребенку кусочек, внимательно наблюдая за реакцией. Если малыш плюется и не хочет есть, то не надо настаивать. Если же кусочек понравился и был полностью съеден, то добавки давать не нужно.
Затем в течение нескольких часов необходимо понаблюдать за состоянием крохи. Не болит ли у него животик, не появилось ли каких аллергических реакций. Если все нормально, то можно начинать вводить в меню сыр. Для разнообразия можно чередовать разные сорта.
А вот если изменился стул или появились другие отрицательные реакции на съеденный кусок, то стоит повременить с этим продуктом. Возможно, организм просто еще не готов его употреблять.
Виды крапивницы
|
|
|
|
|
|
Существует несколько классификаций крапивницы.
1. По времени:
-
острая – длится до 6 недель;
-
хроническая – более 6 недель.
2. По природе:
-
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
-
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
— аллергическую крапивницу могут вызвать:
-
продукты питания;
-
прием лекарственных препаратов;
-
аллергены насекомых (инсектная аллергия);
-
пыльцевые аллергены.
— неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
-
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
-
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
-
некоторых лекарственных средств, например, аспирина;
-
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Бара, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
-
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
-
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Когда нужно срочно обращаться к врачу
Есть ряд случаев, когда хозяин не знает, что можно делать и чем можно помочь пушистику. В первую очередь нужно перестать паниковать, ведь паникой делу не поможешь, и обратиться за помощью к специалистам. Поход в больницу должен быть незамедлительным при таких случаях:
- Кот рвет водой или пеной более 3 часов.
- Рвотные массы имеют белый или желтоватый цвет, но в них просматриваются кровянистые вкрапления.
- Питомец отказывается не только от пищи, но и от питья, при этом непрерывно рвет.
- Помимо основного симптома, началась диарея, нос животного стал сухим и горячим, что говорит о повышенной температуре. Кроме этого насторожить хозяина должны судороги, которые свидетельствуют об обезвоживании организма и поражении центральной нервной системы.
Во всех этих случая не стоит заниматься самолечением, чтобы еще больше не усугубить ситуацию. Лучше доверить здоровье и жизнь питомца квалифицированному врачу, который правильно поставит диагноз и назначит адекватное лечение.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента
Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Профилактика метеоризма
Стоит отметить, что легче предупредить симптомы метеоризма, чем лечить заболевание.
- Нельзя отказываться от активных физических нагрузок. Нужно делать гимнастику, упражнения. Следует заниматься спортом.
- Предупредить симптомы вздутия можно, совершая самомассаж. Необходимо делать вращательные движения внизу живота.
- Нельзя злоупотреблять слабительными препаратами и клизмами. При частом применении они могут негативно сказаться на работе желудочно-кишечного тракта.
- Следует отказаться от диет, травмирующих желудочно-кишечный тракт.
- Нужно потреблять продукты с ацидофильными культурами. Такое питание поможет избежать формирования дисбактериоза, который вызывает симптомы вздутия.
Симптомы и механизмы развития крапивницы
Проявления крапивницы
Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Как и чем кормить ребёнка при «несварении» желудка?
Есть целый ряд рекомендаций, которые могут помочь при проблемах с пищеварением у детей3,4:
- Постоянный режим дня и приёма пищи, когда организм привыкает и своевременно вырабатывает ферменты для переваривания пищи.
- Дробное питание – приём пищи маленькими порциями до 5 раз в день, чтобы не допустить переедания и соблюдать режим.
- Тщательное пережёвывание и размеренный приём пищи.
- Сбалансированный состав пищи или соблюдение рекомендаций врача при наличии таковых.
- Постепенный ввод новых продуктов.
- Достаточное количество воды.
Естественно, выполнить всё это удается далеко не всегда. Но лучше постараться следовать этим правилам, чтобы наладить пищеварение у ребёнка.
Симптомы запора у младенца
Запор у младенца длительное время может не обращать на себя внимание родителей. В первую очередь это может быть обусловлено отсутствием представлений о том, сколько раз в день должен отходить кал у младенца и какого он должен быть характера
При такой проблеме, как запор у грудничка, симптомы могут быть незначительно выражены, а часто сопровождаются и неспецифическими симптомами. Итак, когда можно заподозрить запор у грудничка?
Симптомы запора следующие:
- Уменьшение количества актов дефекации (менее 6 раз в неделю).
- Малыш часто плачет без видимой на то причины и подтягивает ножки к животу;
- Каловые массы оформленные, твердые, фрагментированные, сухие;
- Ребенок не прибавляет в весе;
- Каломазание.
- Урчание в животе, повышенное газообразование.
- Признаки воспалительного процесса или раздражения вокруг анального отверстия.
- Нарушение сна.
Если же дефекация происходит реже, чем обычно, но ребенок хорошо ест, не капризничает, не наблюдается ничего из вышеописанного, то запор у младенца скорее всего отсутствует. Но что делать, если у младенца все же запор?
Фармакологические свойства
Энтеросгель имеет пористую структуру кремнийорганической матрицы (молекулярная губка) гидрофобной природы, которая характеризуется сорбционным действием по отношению только к среднемолекулярным токсическим метаболитам (м.м. от 70 до 1000). Энтеросгель обладает выраженными сорбционным и детоксикационным свойствами. В просвете желудочно-кишечного тракта препарат связывает и выводит из организма эндогенные и экзогенные токсические вещества различной природы, включая бактерии и бактериальные токсины, антигены, пищевые аллергены, лекарственные препараты и яды, соли тяжёлых металлов, радионуклиды, алкоголь. Препарат сорбирует также некоторые продукты обмена веществ организма, в том числе избыток билирубина, мочевины, холестерина и липидных комплексов, а также метаболиты, ответственные за развитие эндогенного токсикоза. Энтеросгельне уменьшает всасывания витаминов и микроэлементов, способствует восстановлению нарушенной микрофлоры кишечника и не влияет на его двигательную функцию.
Показания к применению
У взрослых и детей в качестве детоксикационного средства:
- острые и хронические интоксикации различного происхождения;
- острые отравления сильнодействующими и ядовитыми веществами, в том числе лекарственными препаратами и алкоголем, алкалоидами, солями тяжёлых металлов;
- острые кишечные инфекции любого генеза в составе комплексной терапии (токсикоинфекции, сальмонеллёз, дизентерия, диарейный синдром неинфекционного происхождения, дисбактериоз);
- гнойно-септические заболевания, сопровождающиеся выраженной интоксикацией, в составе комплексной терапии;
- пищевая и лекарственная аллергия;
- гипербилирубинемия (вирусные гепатиты) и гиперазотемия (хроническая почечная недостаточность);
- с целью профилактики хронических интоксикаций работникам вредных производств (профессиональные интоксикации химическими агентами политропного действия, ксенобиотиками, инкорпорированными радионуклидами, соединениями свинца, ртути, мышьяка, нефтепродуктами, органическими растворителями, окислами азота, углерода, фторидами, солями тяжёлых металлов).
Способ применения и дозы
Энтеросгель пасту принимают внутрь за 1-2 часа до или после еды или приёма других лекарств, запивая водой.
Необходимое для приема количество препарата рекомендуется размешать в стакане в тройном объеме воды комнатной температуры или принимать внутрь, запивая водой.
- Дозировка для взрослых: 15 г – 22,5 г (1 – 1,5 столовой ложки) 3 раза в сутки.
Суточная доза 45 г – 67,5 г. - Детям в возрасте от 5 до 14 лет – 15 г (1 столовая ложка) 3 раза в сутки.
Суточная доза 45 г. - Детям в возрасте до 5 лет – 7,5 г (0,5 столовой ложки) 3 раза в сутки.
Суточная доза 22,5 г. - Грудным детям рекомендуется 2,5 г (0,5 чайной ложки) препарата размешать в тройном объеме грудного молока или воды и давать перед каждым кормлением (6 раз в сутки).
- Для профилактики хронических интоксикаций – по 22,5 г 2 раза в день в течение 7-10 дней ежемесячно. При тяжёлых интоксикациях в течение первых трёх суток доза препарата может быть увеличена вдвое.
Продолжительность лечения при острых отравлениях 3-5 суток, а при хронических интоксикациях и аллергических состояниях 2-3 недели. Повторный курс по рекомендации врача.
Побочное действие
Возможны тошнота, запор. При тяжёлой почечной и/или печёночной недостаточности возможно появление чувства отвращения к препарату.
Особые указания
Препарат может использоваться в комплексной терапии с другими лекарственными средствами при соблюдении правила раздельного во времени приёма 1-2 часа до или после приёма других лекарственных препаратов.
Форма выпуска
Паста для приема внутрь
По 90 г и 225 г в тубы ламинатные из комбинированных материалов.
По 22,5 г в пакеты из материала комбинированного двухслойного на основе алюминиевой фольги и пленки.
Каждую тубу по 90 г и 225 г или 2,10,20 пакетов по 22,5 г вместе с инструкцией по применению помещают в пачку из картона.
Условия хранения
Хранить при температуре не ниже 4 °С и не выше 30 °С. Хранить в местах, недоступных для детей. Предохранять от высыхания после вскрытия упаковки. Беречь от замораживания.
Отпускают без рецепта.
Производитель: ООО «ТНК СИЛМА»
Организация, принимающая претензии:
Инструкция по применению
Как принимать Смекту?
Если ребенок не младенец, то следует общую суточную дозировку Смекты разбивать на 2 – 3 приема. Например, если врач назначил принимать по 6 пакетиков в сутки, то оптимально выпить препарат три раза в течение дня по два пакетика. Соответственно, при дозировке 2 или 3 пакетика в сутки препарат рекомендуется принимать по одному пакетику по 2 или 3 раза в день. Если назначен один пакетик в сутки, то его принимают за раз в любое время дня. При этом рекомендуется необходимое количество пакетиков Смекты каждый раз разводить в воде непосредственно перед приемом, а не заранее. То есть, при приеме одного пакетика три раза в день, следует каждый раз содержимое одного пакетика разводить в половине стакана воды непосредственно перед применением.
Младенцам младше года всю суточную дозировку Смекты сразу размешивают в небольшом количестве полужидкого или жидкого продукта и дают его несколько раз в день. Оптимально, чтобы малыш выпил продукт со Смектой за три приема примерно равными порциями. Но на практике это не всегда достижимо, поэтому можно давать препарат и больше трех раз за день, следя за тем, чтобы в течение суток ребенок выпил или съел всю разведенную дозировку Смекты.
Длительность курса терапии различных состояний Смектой составляет от 3 до 7 дней, и определяется скоростью улучшения состояния и исчезновения тягостных симптомов. Если препарат принимается по поводу острого поноса, то минимально допустимый курс терапии составляет трое суток. Это означает, что три дня нужно обязательно пропить Смекту, даже если понос прекратился раньше. Если в течение недели от начала приема Смекты не произошло улучшения состояния, то следует прекратить использование препарата и обратиться к врачу. Также следует обращаться к врачу, если появляются боли в животе или повышается температура тела.
При остром поносе, помимо приема Смекты, следует обязательно восполнять потери жидкости в организме, то есть, проводить регидратационную терапию
Особенно важно это делать у младенцев младше года. Регидратационная терапия заключается в выпивании специального раствора (Регидрон, Трисоль, Дисоль, Гидровит, Реосолан, Цитраглюкосолан и др.), чая, компота, минеральной воды, морса или любой другой жидкости в количестве 0,5 литра на каждый эпизод жидкого стула. Пить жидкость следует мелкими глотками, чтобы не спровоцировать рвоту
Пить жидкость следует мелкими глотками, чтобы не спровоцировать рвоту.
Люди, страдающие хроническими запорами, должны принимать Смекту с осторожностью, ограничивая курс ее применения минимально эффективным промежутком. То есть, необходимо прекращать прием порошка, как только пройдут симптомы, по поводу которых было начато применение Смекты. Например, если симптомы прошли через 2 дня, то дольше пить препарат не следует
Например, если симптомы прошли через 2 дня, то дольше пить препарат не следует.
Как разводить Смекту?
Для взрослых людей или детей, которые способны выпить 100 мл суспензии, необходимо порошок из одного пакетика растворить в половине стакана теплой кипяченой воды. Следует всегда растворять необходимое количество препарата непосредственно перед каждым приемом и выпивать суспензию в течение 5 – 10 минут, а не готовить сразу суточную дозировку Смекты, хранить ее в холодильнике и принимать порциями.
Для грудных детей содержимое необходимого на сутки количества пакетиков растворяют или тщательно размешивают в 50 мл какого-либо жидкого или полужидкого продукта, например, молока, каши, пюре, компота, молочной смеси и т.д. Затем общее количество продукта со Смектой распределяют на несколько приемов (оптимально три, но можно и больше) в течение одних суток. На следующий день при необходимости готовят новую порцию жидкого или полужидкого продукта со Смектой.
Для получения гомогенной суспензии необходимо сначала в емкость для приготовления (стакан, глубокая пиала, детская бутылочка и др.) налить необходимое количество воды или жидкого продукта. Затем медленно всыпать в нее порошок из пакетика, постоянно помешивая жидкость. Суспензия считается готовой к применению, когда она приобретает однородную консистенцию без включений и комочков.
Как работают ферментные препараты?
Ключевая задача ферментного препарата – в точности повторить физиологический процесс пищеварения, заложенный природой. Для этого препарат должен тщательно и равномерно перемешиваться с пищей в желудке, а затем одновременно с ней попадать в кишечник. Чтобы выполнить это условие, ферментный препарат должен состоять из множества маленьких гранул, и чем мельче эти гранулы, тем эффективнее препарат7.
На сегодняшний день Креон – единственный ферментный препарат панкреатина, содержащий действующее вещество в наиболее эффективной форме выпуска – капсулы с минимикросферами8,9. Минимикросферы — это маленькие частицы, созданные для лучшего усвоения пищи и производятся по запатентованной технологии10. Это значит, что другие препараты, доступные на рынке, не имеют возможности ее воспроизвести.
Узнать больше
Препарат Креон 10000 действует уже через 15 минут после попадания в кишечник, помогая устранять тяжесть в животе, дискомфорт после еды, вздутие, метеоризм, боль и жидкий стул после отравления5,7,11.
Для нормализации пищеварения после отравления Креон следует принимать на 5-6 день и далее на весь период восстановления12. Креон удобен не только для взрослых, но и для детей с рождения, а также пожилых людей. При сложностях с проглатываем капсулы ее можно раскрыть и смешать минимикросферы Креон с пищей11.
Более подробно о препарате Креон можно узнать в специальном разделе.
При усугублении состояния или изначально тяжелом отравлении могут потребоваться помощь врача и дополнительные лекарственные препараты4:
- Антибиотики против бактериальной инфекции.
- Противорвотные препараты. Во время сильной рвоты могут оказаться необходимы, во избежание сильной потери жидкости в организме.
- Регидранты. При сильном отравлении свойственно терять много жидкости, а вместе с ней минералов и солей. Регидранты восполняют потери и предотвращают обезвоживание.
В зависимости от степени тяжести отравления может потребоваться промывание желудка для выведения токсинов или внутривенное введение физиологического раствора и раствора глюкозы3.
Лечение антибиотиками
Основа лечения – прием антибиотиков для подавления активности патогенной флоры. Изначально, до результатов посева применяют пенициллины, цефалоспорины, после получения результатов посевов лечение может быть скорректировано по данным чувствительности флоры к антибиотикам.
Препараты могут быть системными (в инъекциях, таблетках, капсулах или растворах) и местные. Это спреи или капли с антибактериальными и дополнительными компонентами (гормоны, сосудосуживающие компоненты).
Препараты этой группы назначает только врач, по рецепту, принимают их под его контролем, полным курсом, даже если стало лучше и все симптомы исчезли. Если препарат не имеет эффективности на протяжении 2-3 суток, его меняют на более сильный, из другой группы.
Причины возникновения запора у младенца
 Прежде чем перечислять причины запора у грудничка, следует ознакомиться с особенностями строения и функционирования его пищеварительной системы. Это поможет лучше понять, почему возникает запор у младенца.
Прежде чем перечислять причины запора у грудничка, следует ознакомиться с особенностями строения и функционирования его пищеварительной системы. Это поможет лучше понять, почему возникает запор у младенца.
Первая особенность пищеварительной системы младенцев — это небольшие размеры желудка (в первый месяц жизни его объем составляет около 100 мл, а затем постепенно увеличивается) и его горизонтальное расположение. Пища у младенцев задерживается около 2,5-3 часов, а при искусственном вскармливании — немного дольше. Но основная особенность, способствующая развитию такой проблемы, как запор у младенца — это длинный кишечник и слабые мышцы живота.
Так, в норме частота стула у младенцев первого года жизни может совпадать с частотой кормления (до 6 раз). С возрастом она уменьшается и к моменту введения прикорма составляет примерно 2 раза в день, а у детей на искусственном вскармливании — 1 раз в сутки. В норме у грудничков кал кашицеобразный.
Запором принято считать: если интервал между актами дефекации у младенца увеличивается, если опорожнения систематичны, но недостаточные, а сам кал не кашицеобразный характер, а плотный, фрагментированный.
О запоре у детей до 3 лет принято говорить, если число дефекация составляет менее 6 раз в неделю.
Наиболее частые причины запора у грудничка следующее:
- Генетическая склонность.
- Перинатальная энцефалопатия, например, в результате гипоксии, или травмы (ДЦП).
- Неправильный режим дня и питания кормящей матери.
- Нарушение вскармливания и питьевого режима.
- Врожденная патология и аномалии развития.
- Незрелость пищеварительной системы грудничка.
- Нарушение микробиоценоза кишечника.
- Употребление некоторых медикаментозных средств.
- Метаболические нарушения.
- Заболевания спинного мозга.
- Болезнь Гришпрунга и др.
Лечение дисменореи но-шпой
Дисменорея является наиболее частым гинекологическим заболеванием, которым страдают женщины всех возрастов.
Во время дисменореи женщина ощущает спастические боли внизу живота, которые могут распространяться на спину, половые органы, бедра. Одновременно могут возникать головные боли, слабость, тошнота, рвота и желудочно-кишечные расстройства.
Дисменорея, особенно если симптомы очень сильные, снижает активность и трудоспособность, может быть причиной непосещения школы или работы. По статистике, из-за дисменореи 13–51% женщин хотя бы раз не приходили в школу и не работали и 5-14% довольно часто не приходят в школу или на работу из-за тяжелых симптомов дисменореи.
Дисменорея делится на первичную, при отсутствии органической патологии, и вторичную, имеющую причину (эндометриоз, миома, полипы и др.). Для лечения дисменореи используются препараты, влияющие на синтез простагландинов (парацетамол, ацетилсалициловая кислота, нестероидные противовоспалительные препараты) и, таким образом, уменьшающие боль, или другие препараты, уменьшающие неприятные симптомы (пероральные контрацептивы, подавляющие овуляцию).
В случае неэффективной монотерапии также возможны комбинации лекарств, таких как анальгетики с пероральными контрацептивами или Мирена – внутриматочная спираль.
Лечение дисменореи но-шпой
10-20% женщин, хотя и применяющих описанные выше методы лечения, по-прежнему беспокоят симптомы дисменореи, поэтому ведется поиск новых методов лечения этой патологии. В исследовании AL Unayan оценивалась эффективность дротаверина при лечении спазматической боли (желудочно-кишечный тракт, мочевыводящие пути, желчевыводящие пути и дисменорея).
Было обнаружено, что Но-Шпа эффективно подавляет спазматическую боль в животе. Статистически значимое изменение также наблюдалось у женщин, страдающих дисменореей. Был сделан вывод, что дротаверин может быть включен в рекомендации по лечению дисменореи.
Также изучалось комбинированное лечение дисменореи ацеклофенаком и дротаверином. Было показано, что комбинация дротаверина и ацеклофенака более эффективна при лечении дисменореи, чем монотерапия ацеклофенаком.
Кишечная инфекция у детей, профилактика
Не будем тратить много времени на описание путей заражения. В данном случае основной путь заражения — это безусловно попадание возбудителя непосредственно через рот в организм человека или с не вымытыми руками, или через загрязненные продукты и предметы гигиены. Дети чаще всего заражаются ротавирусной инфекцией. Происходит это потому, что до 3х лет большинство детей особенно восприимчивы к ротавирусу, а в жарком климате, куда мы все стараемся попасть летом, ротавирус живет везде, даже в холодильниках. Это не значит, что нельзя заразиться какой-либо другой кишечной инфекцией. Диарея, например, может быть вызвана так называемой «болезнью путешественников», причиной которой является уже не вирус, а бактерия — кишечная палочка, которая живет в том конкретно регионе, в который Вы приехали, и попадает в организм обычно с водой, которую все местные пьют, и с ними за это ничего плохого не происходит, поскольку они все имеют стойкий иммунитет к данной палочке, а у нас с вами этого иммунитета нет, поэтому мы пару дней дружим с унитазом.
Но от болезни путешественников все-таки можно уберечься: мыть руки перед едой и пить только бутилированную воду. А вот от ротавируса уберечься гораздо сложнее, поскольку он может оказаться где угодно, и в том числе, к сожалению, попасть прямо в пищу на столе.
Раз мы с Вами знаем, что ротавирус больше всего любит детей, то возникает закономерный вопрос: а может есть от него прививка? Да, есть. Вакцина против ротавируса называется Ротатек. Если Вы сразу после рождения малыша начинаете планировать какие-то дальние поездки через год или два после его рождения, то конечно лучше будет сразу позаботиться о прививке грудничка от ротавируса.
Внимание! Сделать прививку от ротавируса после года будет уже нельзя, поскольку инструкция к препарату подразумевает трехкратную схему вакцинации в период с 2х до 8 месяцев. Вакцина вводится через рот, это живая вакцина, и у нее могут быть противопоказания, поэтому перед тем, как сделать прививку от ротавируса, необходимо проконсультироваться с детским врачом иммунологом.
Причины рвоты
В большинстве случаев рвота обусловлена раздражением рецепторов желудка или, говоря медицинским языком, имеет висцеральное происхождение. Причиной чаще всего являются острые или хронические заболевания самого желудка (острое пищевое отравление, гастрит, язва желудка, пищевая аллергия). Также рецепторы желудка могут реагировать и на заболевания других органов – желчного пузыря, матки, сердца (рвота входит в комплекс возможных симптомов инфаркта миокарда).
Рвота может также иметь центральное происхождение, то есть вызываться патологиями центральной нервной системы (головного мозга), такими как менингит, энцефалит, травмы и опухоли головного мозга. Довольно часто рвота наблюдается при мигрени. Проблемы внутреннего уха также могут приводить к рвоте (в этом случае рвота может наблюдаться на фоне головокружения). При чрезмерном раздражении рецепторов внутреннего уха (при укачивании) вырвать может даже здорового человека, особенно при нетренированности вестибулярного аппарата. Иногда рвота обусловлена эмоциональным расстройством (стрессом) или представляет собой реакцию на то, что вызывает предельное отвращение (условнорефлекторная рвота).
Раздражение рвотного центра может быть вызвана токсическими веществами, переносимыми током крови (гематогенно-токсическая рвота). Токсические вещества могут попасть в организм извне (например, хлор или угарный газ – при вдыхании), а могут вырабатываться в самом организме – в результате нарушенной функции печени или почек.
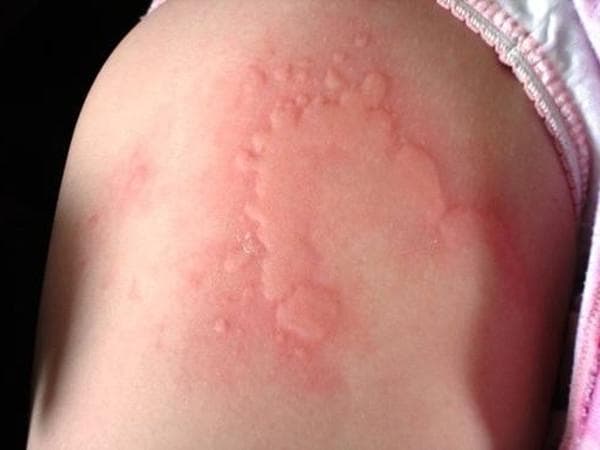 Острая крапивница
Острая крапивница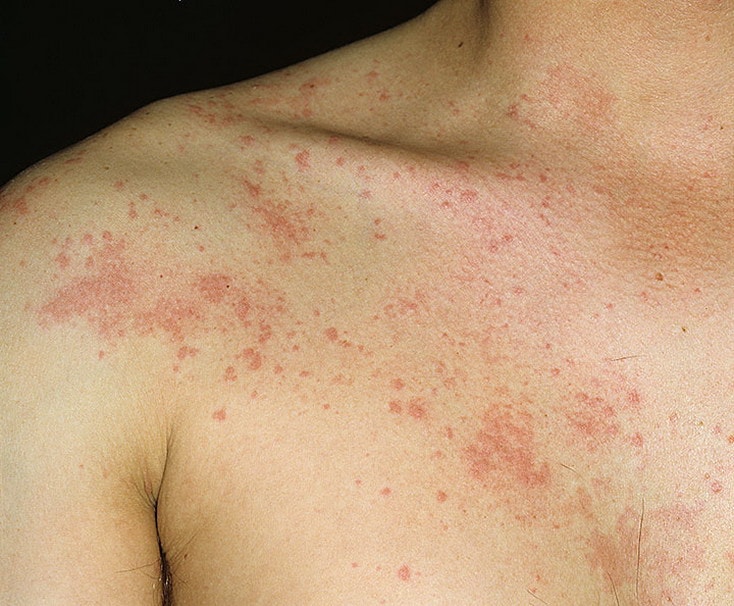 Холинергическая крапивница
Холинергическая крапивница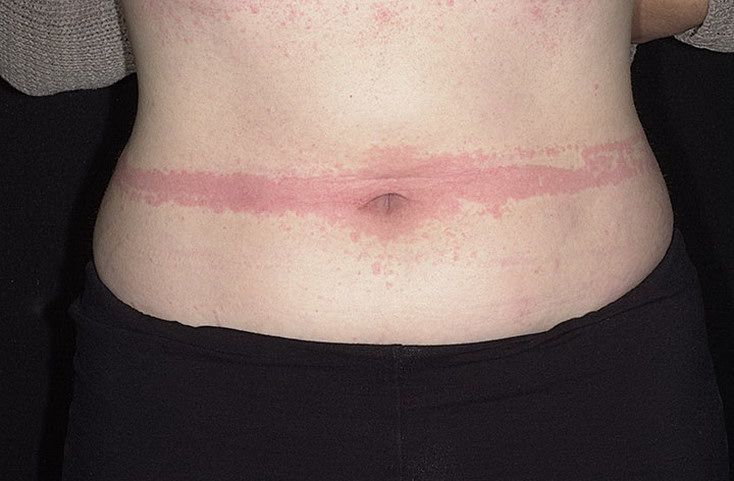 Механическая крапивница
Механическая крапивница