Опрелость на коже младенца: причины, лечение, профилактика
Содержание:
- Как выглядит опрелость на шее?
- Почему появляются опрелости
- Как лечат опрелости у детей
- Профилактика
- Опрелости у новорожденных – причины возникновения
- Профилактика опрелостей у новорожденных
- Опрелости обычно появляются в результате:
- Как выглядит опрелость под подгузником
- Когда может появиться раздражение в интимной зоне
- Лечение заболевания
- Профилактика
- Как вылечить опрелости у малыша?
- Лечение патологии
- Как убрать раздражение
- Как лечить кашель с хрипами?
- 3.Симптомы и диагностика
- Как же лечить опрелости на шее у малыша?
- Почему же появляются опрелости на шее у грудничка?
- Симптомы опрелостей и их стадии
- Виды вульвовагинита у девочек
- Какие могут быть осложнения
- Определение болезни. Причины заболевания
Как выглядит опрелость на шее?
-
Изначально мама отмечает незначительные покраснения в области естественных складочек шеи у малыша, совершенно никак не беспокоящих ребенка.
-
Затем кожа подвергается видимым изменениям — мама уже отмечает появление микротрещин, мелких эрозий, иногда прыщичков и даже гнойничков. Обычно это состояние беспокоит малыша легким зудом и жжением, что может проявляться плаксивостью и плохим сном.
-
В тяжелых случаях в местах опрелостей возникают трещины, эрозии и язвы, а также можно увидеть участки с отслоением эпидермиса. В этой ситуации часто происходит присоединение бактериальной или грибковой инфекции, и тогда банальная опрелость выглядит очень пугающе. К тому же, присоединение вторичной инфекции сопровождается повышением температуры тела, снижением аппетита и другими симптомами общего характера.
Но спешу вас успокоить — в области шеи тяжелая форма опрелостей бывает крайне редко, т.к родители чаще всего вовремя замечают изменения кожного покрова и предпринимают определенные меры.
Стоит отметить, что кожа новорожденного является одним из самых уязвимых органов. Эпидермис у детей рыхлый и тонкий, верхний слой защитную и барьерную функции не может выполнять полноценно, поэтому пенетрация аллергенов и микроорганизмов происходит достаточно легко. Также, кожа подвержена легкому травмированию, даже при минимальных механических воздействиях (таких как: пеленание, купание, трение одежды и подгузников) и склонна к мокнутию. Именно поэтом причинам кожа младенцев нуждается в особом уходе и защите с первых дней жизни, а иначе появление опрелостей у ребенка неизбежно.
Почему появляются опрелости
Нежная и легко ранимая кожа младенцев нуждается в особой защите и постоянном уходе. Уязвимость кожных покровов объясняется тем, что кровеносные сосуды расположены слишком близко к поверхности. Перегрев, длительный контакт с влагой и трение приводят к образованию опрелостей.
Одна из главных причин воспалительных процессов — редкая смена подгузников
Врачи советуют менять гигиенические средства каждые 2–3 часа, но не все родители контролируют время и осознают важность этой процедуры. Продолжительное ношение памперсов очень вредно
Мочевая кислота и кал раздражают кожу и вызывают опрелости. Среди других причин можно выделить:
- Пренебрежение гигиеническими процедурами;
- Перегрев (высокая температура в помещении и слишком теплая одежда);
- Повышенная чувствительность кожи и аллергические реакции на детские косметические средства (мыло, салфетки, лосьоны и др.);
- Реакция на новые продукты в детском рационе;
- Грибковые и бактериальные инфекции.
Опрелости у детей локализуются на разных участках. Чаще кожа воспаляется в местах повышенной влажности: шейные складки, подмышки, локтевые сгибы, между ягодицами, в паховой области.
Начинается воспаление с легкого покраснения кожи. На ранних стадиях целостность покровов не нарушена, но, если ребенка не лечить, со временем появляются микротрещины, эрозии, гнойнички и даже язвы. Малыш испытывает жжение, зуд, постоянный дискомфорт и боль. Симптомы отражаются на поведении и настроении. Ребёнок становится беспокойным, плохо спит и постоянно капризничает.
Обнаружив покраснения на коже, не затягивайте с лечением и вызовите педиатра. При осмотре врач определит причину начавшегося воспаления, стадию распространения опрелостей и сделает необходимые назначения.
Записаться на прием к врачу вы можете по телефону
или с помощью системы онлайн-записи на сайте
Записаться к врачу
Как лечат опрелости у детей
Чтобы избавить малыша от появившихся опрелостей, необходимо следить за сухостью и чистотой кожи. Меняйте подгузники в положенное время и обязательно подмывайте малыша. При смене гигиенических средств не спешите надевать свежий памперс. Пусть ребенок некоторое время полежит голеньким. Воспаленные участки кожи должны дышать. Воздух подсушит опрелости и ускорит заживление.
Обработка поражений включает в себя использование лечебных мазей, специальных кремов и присыпок. Прежде чем применять лекарственные и косметические средства, проконсультируйтесь с педиатром
Это очень важно, так как кожные раздражения проявляются на фоне разных детских заболеваний. Выявить истинную причину воспаления можно только при медицинском диагностировании
Если серьёзных патологий не обнаружено, а поражения незначительные, для лечения достаточно использования присыпок или детских кремов с водоотталкивающим и заживляющим эффектом. Но в случаях, когда раздражение сопровождается нарушением целостности кожи, сыпью и болезненными трещинами, лечение опрелости у детей дополняется специальными лекарствами. Выбор и назначения делает педиатр.
Профилактика
Чтобы обезопасить младенца от болезненных кожных раздражений, регулярно меняйте подгузники. Выбирайте только качественные памперсы, подходящие по размеру и с хорошими впитывающими свойствами
Очень важно следить за температурным режимом в детской комнате и правильно выбирать одежду для прогулок. Если вводите в рацион новые продукты, делайте это постепенно, наблюдая за реакцией ребёнка
Главное, что должны помнить родители — это важность и польза своевременного лечения. На начальных стадиях и под контролем опытного педиатра, устранить опрелости и не допустить осложнений намного проще.
Опрелости у новорожденных – причины возникновения

Повышенная раздражительность кожи младенцев обусловлена «незрелостью» защитного липидного слоя. У взрослого человека кожа имеет наружную защиту, задачей которой как раз и является отражение интервенций извне. У малышей же этот слой очень тонкий, он легко травмируется и воспаляется даже при минимальном механическом воздействии. Но это еще не все особенности. У ребенка, не достигшего трехмесячного возраста, сальные железы не функционируют в полную силу и рН-баланс кожи нестабилен. Следствием этого становятся воспаления, появляющиеся даже при добросовестном уходе.
Причинами пеленочного дерматита также могут стать:
- слишком частые купания с использованием агрессивных (не по возрасту) гелей и средств — они подсушивают, разрушают защиту кожи
- недостаточное количество воздушных ванн – контакт с воздухом стимулирует развитие защитных свойств кожи
- низкое качество одежды – рекомендуется приобретать изделия из натуральных тканей, со швами наружу
- постоянная повышенная влажность – малыша кутают, ему жарко — потеет, также проблемы возникают, когда реже, чем нужно, меняют пеленки и подгузники
Профилактика опрелостей у новорожденных
Поговорим о том, как предотвратить появление пеленочного дерматита и, наконец, снизить печальную статистику этого заболевания. Врачи-педиатры советуют соблюдать основные правила гигиены:
Периодически проверять сухость кожи под подгузником и своевременно его менять. Помните о том, что памперс с каловыми массами необходимо снимать с малыша незамедлительно.
Подмывать ребенка после каждой дефекации. Желательно, специальными средствами для подмывания. Если вы находитесь вне дома и такой возможности нет, советуем воспользоваться специальными влажными салфетками. Они помогут очистить кожу малыша и удалить все следы испражнений.
Использовать для купания и подмывания средства, предназначенные для детей
Важно избегать использования агрессивных моющих средств, обращать внимание на уровень pH.
После купания тщательно вытирать малыша полотенцем, нежно промакивая все складочки.
Ежедневно устраивать ребенку «воздушные ванны» без подгузников и одежды. Кожа будет достаточно проветриваться, а риск того, что в ее складочках появится раздражение, уменьшится.
Использовать крем под подгузник. Он эффективно защищает кожу малыша при использовании подгузников и пеленок
Создает надежный воздухопроницаемый барьер на коже, предотвращая контакт с мокрым подгузником.
Также, особо важно следить за температурным режимом в доме, периодически проветривая все комнаты. Выбирайте ребенку одежду, которая соответствует погоде и отдавайте предпочтение натуральным тканям.
Он эффективно защищает кожу малыша при использовании подгузников и пеленок
Создает надежный воздухопроницаемый барьер на коже, предотвращая контакт с мокрым подгузником.
Также, особо важно следить за температурным режимом в доме, периодически проветривая все комнаты. Выбирайте ребенку одежду, которая соответствует погоде и отдавайте предпочтение натуральным тканям.
Опрелости обычно появляются в результате:
- чрезмерного потоотделения. Из-за того, что некоторые мамы боятся простуд и переохлаждений, они укутывают малышей как капусту. В результате кожа ребенка совсем не дышит, а в ее складках появляется пот, который приводит к воспалениям.
- несвоевременной гигиены. Новорожденные испражняются очень часто. Мочевая кислота сама по себе вызывает раздражение, а в соединении с калом она образует аммиак, который способен повредить кожу в разы сильнее.
- механического воздействия. Это может быть подгузник, который неправильно надет, одежда из синтетических тканей или с жесткими швами, неудобное белье.
- повышенной влажности. Чаще всего подобная ситуация возникает, когда малыша не вытирают насухо после купания. Вода остается в складочках кожи и вызывает раздражение. Опрелости на шее у грудничка часто появляются именно по этой причине.
- аллергии. Обычно она бывает 2 видов:
- пищевая. Если малыш на грудном вскармливании, то аллергию могут вызвать изменения в рационе мамы. Кроме того, раздражение кожи часто провоцируют продукты, которые малыш впервые пробует, когда начинается прикорм.
- контактная. Это может быть реакцией на химический состав стирального порошка, средства гигиены или подгузники.
Как выглядит опрелость под подгузником
Для опрелости кожи в области подгузника существуют характерные проявления. Их выделяют в 3 степени тяжести:
-
Легкая степень- отмечаются слегка заметные покраснения на коже (гиперемия).
-
К средней степени тяжести относятся такие моменты как: ярко красный цвет высыпаний, наличие эрозий, микротрещин, иногда наличие мелких пустул.
-
Тяжелая степень характеризуется наличием эрозий, язвочек, трещин на сильно воспаленной коже, также, верхний слой кожи местами может отслаиваться.
Присоединение инфекций, как бактериальной, так и грибковой, является ситуацией нередкой
Чтобы предотвратить развитие осложнений банальных опрелостей важно соблюдать профилактические меры и правила
Когда может появиться раздражение в интимной зоне
Причиной раздражения в интимной зоне могут стать самые разные обстоятельства. Даже привычные действия, которые на первый взгляд не несут в себе никакого риска, способны привести к появлению чувства дискомфорта. Наиболее распространенные случаи, когда женщина может испытывать раздражение в самой деликатной зоне:
-
после бритья. Удаление нежелательных волос с помощью бритвы часто приводит к микротравмам. Такие ранки становятся входными воротами для болезнетворных возбудителей, и в результате инфицирования развивается раздражение. Особенную опасность в этом плане представляет станок с затупленными лезвиями. В этом случае вероятность возникновения порезов и инфицирования существенно возрастает.
Еще один фактор риска, относящийся к бритью, – использование неподходящего средства, облегчающего удаление нежелательных волос (например, мыла или геля для душа); - после интимной близости. Интимная близость в некоторых случаях сама по себе становится причиной раздражения вследствие травмирования слизистой оболочки этой деликатной зоны. Но наиболее часто раздражение развивается при недостаточном выделении смазки и сухости слизистой, при использовании лубрикантов с ароматизаторами или если применяются средства контрацепции (свечи, вагинальные таблетки, презервативы с ароматизированным лубрикантом и пр.), к которым у женщины повышенная индивидуальная чувствительность или есть аллергия;
- после приема антибиотиков. Во многих случаях невозможно обойтись без антибактериальной терапии. Но эти препараты не умеют различать вредные и полезные бактерии и с одинаковой силой наносят удар и по первым, и по вторым. Однако для женского здоровья очень важную роль играет микрофлора интимной зоны, которая состоит из множества видов полезных бактерий. При снижении их количества в составе микрофлоры начинают преобладать другие микроорганизмы, в частности грибы кандида, которые способны спровоцировать воспаление и сильный дискомфорт в интимной зоне.
Лечение заболевания
Лечебная терапия назначается по результатам обследования в зависимости от причины вызвавшей воспаление и направлена на устранение воспалительного процесса, уменьшения зуда и снятия отечности. Для этого применяются следующие препараты.
- Местные антисептики для санации наружных половых органов и влагалища.
- Бактериальные препараты по результатам бакпосева.
- Антибиотики место и системно.
- Антигистаминные и противовоспалительные препараты.
- Противовирусные или антимикотические средства.
При появлении первых симптомов заболевания необходимо сразу обратиться к детскому врачу гинекологу. При длительном течении заболевания без необходимой терапии вульвовагинит чреват различными осложнениями – сужением вагины, некрозом стенок влагалища и шейки матки. Кроме того, воспаление может затронуть органы мочевыводящей системы или внутренние половые органы – матку и придатки.
С любыми патологиями гинекологического профиля у детей обращайтесь к специалистам медицинских центров «Гайде». Детские врачи гинекологи проведут прием максимально тактично и аккуратно, без боли и неприятных ощущений у ребенка. Записаться на консультацию можно по телефонам, указанным на сайте.
Профилактика
Чтобы обезопасить младенца от болезненных кожных раздражений, регулярно меняйте подгузники. Выбирайте только качественные памперсы, подходящие по размеру и с хорошими впитывающими свойствами
Очень важно следить за температурным режимом в детской комнате и правильно выбирать одежду для прогулок. Если вводите в рацион новые продукты, делайте это постепенно, наблюдая за реакцией ребёнка
Главное, что должны помнить родители — это важность и польза своевременного лечения. На начальных стадиях и под контролем опытного педиатра, устранить опрелости и не допустить осложнений намного проще.
Как вылечить опрелости у малыша?
На первой стадии лучшим лечением является правильный уход. При появлении опрелостей у новорожденного главное — не допустить развития заболевания и перехода на следующую стадию. Еще раз прочитайте правила профилактики и следуйте им, без исключений.
Вы соблюдали гигиену, но вопрос, как убрать опрелости у новорожденного на попе или в другом месте, все же встал? Присмотритесь внимательно к одежде малыша, его косметике, средству для стирки. Если что-то вызывает у вас сомнения в качестве — меняйте.
Для обработки опрелостей у новорожденных на первой стадии используйте присыпку. Йод, зеленку и другие похожие средства не рекомендуется применять для этих целей без консультации с врачом — они могут привести к ожогам.
В начале второй стадии, когда появляются небольшие мокнущие трещинки, для лечения опрелостей у малышей можно применять растительные отвары с подсушивающим эффектом, такие как ромашка, череда, кора дуба. Отвары добавляются в ванночку при купании, но только после того, как вы убедитесь, что у малыша нет аллергии на это растение. Для этого нанесите раствор на небольшой кусочек кожи и подождите несколько часов.
Если дело зашло дальше, и вы наблюдаете сильную опрелость на попе у новорожденного или в другом месте, обращайтесь к педиатру. Он осмотрит маленького пациента и расскажет, чем его лечить.
Читай нас на
Лечение патологии
В большинстве случаев покраснение яичек у мальчика не требует особого медикаментозного лечения. Родителям следует пересмотреть меры и средства гигиены, которыми они пользуются. Для устранения раздражения и опрелости от подгузников у грудничка и годовалого ребенка можно использовать присыпки, мази. Для снятия покраснения можно делать ванну с ромашкой – она гипоаллергенна и подходит для самых маленьких детей.
При инфекционных заболеваниях необходимо соблюдать постельный режим и проводить специальную терапию, состоящую из приема противовоспалительных средств. В случае паротита главная задача врача – не допустить распространения инфекции с больного органа на здоровый, так как это заболевание часто приводит к бесплодию.
Если имеет место перекрут, это состояние нуждается в срочной скорой помощи, поскольку идет острое нарушение кровоснабжение органа. Яички возвращают на место ручным способом, если это будет возможно, или хирургическим путем. Большое значение имеет время, в течение которого больного доставят в больницу. Промедление грозит обернуться ужасными последствиями.
Как убрать раздражение
При появлении признаков раздражения в интимной зоне (жжение, зуд, боль) следует обратиться к врачу. Только специалист и только на основании результатов обследования сможет выявить причину этих симптомов и назначить лечение, если в нем есть необходимость. До визита к врачу можно предпринять самостоятельные действия по облегчению дискомфорта, например наложить умеренный холод на интимную область. Охлажденная влажная ткань, приложенная к деликатной зоне, может помочь облегчить раздражение. Перед использованием компресса следует провести интимную гигиену. Вода должна быть приятно прохладной, а банное мыло или другие средства, не предназначенные для интимной зоны, следует исключить.
Как лечить кашель с хрипами?
Что делать при кашле с хрипами, как уже было сказано выше, зависит от заболевания, вызвавшего этот симптом. После комплексного обследования и постановки диагноза врач может назначить несколько препаратов из различных лекарственных групп.
Антибиотики. Назначаются при заболеваниях, вызванных болезнетворными бактериями. Антибактериальные препараты угнетают жизнедеятельность этих микроорганизмов и вызывают их гибель, но должны подбираться только врачом и исключительно с учетом чувствительности микробов к тем или иным препаратам.Антигистаминные. Эта группа лекарственных средств назначается при кашле и других респираторных, кожных или желудочно-кишечных симптомах, вызванных аллергией. Также антигистамины могут входить в комплекс средств, назначаемых при ОРВИ.Бронхорасширяющие. Эта группа препаратов рекомендована при кашле с хрипами, которые вызваны сужением просвета бронхов. Они помогают нормализовать дыхание, устранить одышку, восстановить функцию выведения мокроты из бронхов. Эта группа лекарственных средств имеет различные механизмы действия, поэтому конкретный препарат должен подбираться лечащим врачом на основании особенностей ситуации.Муколитические. Эти средства разжижают мокроту и препятствуют ее оседанию на стенках бронхов. Это облегчает выведение как собственно слизи, так и болезнетворных микроорганизмов, токсичных продуктов их жизнедеятельности.Сироп и растительные пастилки от кашля Доктор МОМ обладают выраженным муколитическим и бронхолитическим эффектами, которые основаны на действии комплекса лекарственных растений.Жаропонижающие. Они могут рекомендоваться при повышенной температуре тела.Важен комплексный подход к лечению кашля с хрипами любого происхождения, так как он является лишь одним из симптомов болезни.
3.Симптомы и диагностика
При обращении к врачу (гинекологу, урологу, дерматологу, андрологу) с жалобами на зуд в промежности имеют значение такие симптомы, как:
- покраснение;
- болезненное раздражение;
- изменения внешнего вида кожи;
- наличие прыщиков или крупных волдырей (в частности, появляющиеся исключительно в ответ на расчесывание, подмывание, промакивание полотенцем);
- наличие аналогичных очагов в других зонах (или же локализация только в промежности);
- зависимость от каких-либо ситуаций, половой жизни, потребляемой пищи, определенной местности и пр. ;
- усиление или облегчение зуда в ответ на механическое трение.
Все эти нюансы, равно как и динамика, цикличность, продолжительность зуда, являются диагностически информативными, их следует проследить заранее и сообщить врачу.
В зависимости от результатов осмотра, изучения жалоб и анамнеза, назначаются лабораторные и, при необходимости, инструментальные исследования (анализы мочи и крови, микроскопия мазков и срезов, йодные и аллергопробы, УЗИ, цистоскопия и т.д.). В ряде случаев необходима консультация профильных специалистов (инфекциониста, паразитолога, эндокринолога, психиатра, проктолога и пр.)
Как же лечить опрелости на шее у малыша?
При возникновении опрелостей у ребенка важно как можно скорее начать их лечение. Соблюдение правил гигиены и ухода за кожей ребенка помогут быстро справиться с опрелостями и предотвратить развитие осложнений
Для купирования первых симптомов опрелостей кожи, вместо привычного детского крема необходимо использовать средства с такими активными веществами как: пантенол, бензалконий, цетримид.
Если у малыша, помимо покраснений уже появились прыщички, гнойнички и микротрещины, то кроме вышеперечисленных мероприятий, рекомендуется обрабатывать кожу подсушивающими средствами-болтушками на основе цинка и талька, а также можно использовать метилурациловую, таниновую и другие мази.
Сложнее всего поддаются лечению опрелости с трещинами и эрозиями. При таких проявлениях опрелостей кожи применяют примочки с различными растворами (например: танина, нитрата серебра).
После устранения мокнутия рекомендовано наносить цинкосодержащие препараты, а также антибактериальные мази.
При явном присоединении вторичной инфекции назначают топические средства на основе антибиотика (в случае, если речь идет о присоединении бак. инфекции), и противогрибковые наружные препараты (в случае грибковой инфекции).
В любом случае, постановкой диагноза и назначением лечения занимается либо врач педиатр, либо дерматолог, поэтому при появлении любых высыпаний на коже малыша следует обратиться к специалисту!
Самолечение, может привести к неприятным последствиям, а вовремя правильно поставленный диагноз сбережет нервные клетки мамы и здоровье малыша!
Список литературы:
-
Дерматовенерология. Национальное руководство / под ред. Ю. К. Скрипкина, Ю. С. Бутова, О. Л. Иванова. — М.: ГЭОТАР-Медиа, 2013.
-
Горланов И.А., Милявская И.Р., Леина Л.М., Заславский Д.В., Оловянишников О.В., Куликова С.Ю. Детская дерматовенерология. М.: ИГ ГЭОТАР-Медиа, 2017.
-
Европейское руководство по лечению дерматологических заболеваний:пер. с англ. / Под ред. А.Д. Касамбаса, Т.М. Лотти. — М.: МедПресс-информ, 2008.
-
Абек Дитрих, Бургдорф Вальтер, Кремер Хансйорг Болезни кожи у детей. Диагностика и лечение; Медицинская литература — Москва, 2017.
-
Блаво Рушель 256 проверенных способов победить болезни кожи; Веды, Азбука-Аттикус — Москва, 2019.
-
Гальперина Г. А. Болезни кожи. Диагностика, профилактика, методы лечения; АСТ — Москва, 2006.
Почему же появляются опрелости на шее у грудничка?
Это явление провоцирует ряд факторов, таких как:
-
Отсутствие соблюдения норм температурного режима;
-
Одежда ребенка слишком жаркая/ тесная, не пропускающая воздух, а также натирающая малышу;
-
Избыточное применение уходовых косметических средств, которые ведут к нарушению кислотного баланса и вызывают повышенную чувствительность кожи (мыла, детских кремов, масел и др.);
-
Нерегулярные воздушные ванны;
-
Несвоевременные купания новорожденного, особенно в летний (жаркий) период;
-
Повышенная температура в связи с ОРВИ.
Все вышеперечисленные пункты приводят к повышению влажности на коже, а так как в период младенчества в области шеи имеются естественные складочки, раздражение и покраснения влажной кожи развиваются там активнее.
Что касается опрелостей в области шеи, то высыпания чаще всего вызваны тесной одеждой в области ворота, которая уменьшает доступ кислорода к данным участкам кожи.
Симптомы опрелостей и их стадии
К основным симптомам относят:
-
покраснения;
-
отеки;
-
шелушение;
-
появление трещин и язв;
-
зуд;
-
жжение.
Если не проводить лечение опрелостей должным образом, то могут появиться осложнения. В местах покраснений появляется дрожжеподобный грибок или стрептококк. Хронические воспаления могут спровоцировать микробную экзему и обильные высыпания по всему телу. У лежачих больных возможны пролежни.
На каждой стадии заболевания появляются характерные для нее изменения кожи. Таких стадий выделяют три, по степени тяжести:
-
Легкая. Характеризуется покраснениями кожи (гиперемия). Может не доставлять никаких неудобств;
-
Средняя. Помимо покраснений, кожа начинает шелушиться, трескаться, в редких случаях появляются небольшие гнойники и язвочки;
-
Тяжелая. К покраснению и нарушению целостности кожного покрова прибавляются хорошо заметные эрозии, язвы, отслоения эпидермиса. Третья стадия опрелостей чаще всего сопровождается присоединением бактериальной или грибковой инфекцией. В некоторых запущенных случаях возникает микробная экзема, воспаления отягощаются аутоиммунным процессом, поднимается температура тела.
Виды вульвовагинита у девочек
- Специфические инфекционный вульвовагинит возникает при обсеменении патогенной микрофлорой – трихомонадами, хламидиями, гонококками и т.д.
- Неспецифический инфекционный вульвовагинит вызван чрезмерным ростом условно–патогенной микрофлоры – стафилококками, стрептококками и т.д.
- Первичный вульвовагинит может быть вызван инфекцией вследствие проникновения инородного тела, в результате глистной инвазии, заражения неспецифическими микроорганизмами.
- Вторичное воспаление возникает на фоне других заболеваний – эндокринных нарушений, патологий мочеполовой системы, вирусных заболеваний, атопического дерматита и др.
Вульвовагиниты различаются в зависимости от патологического агента, вызвавшего воспаление. Среди патогенов – трихомонады, хламидии, палочка Коха, а также вирусы, грибки и т.д.
Наиболее распространенные патологии:
- Трихомонадный вульвовагинит. Вызывается трихомонадой. Может передаться новорожденной девочке от матери в процессе родов, а также у девочек старше 12 лет. Характеризуется пенистыми выделениями с неприятным запахом, сильным зудом и отеком слизистых.
- Микотический вульвовагинит. Причиной возникновения становятся дрожжеподобные грибки. Диагностируется у новорожденных и у девочек старше 12 лет. Характеризуется сильным зудом и появлением белых творожистых выделений.
- Вирусный вульвовагинит. Причиной воспаления становятся вирусные инфекции – корь, краснуха, ОРВИ, характеризуется несильным покраснением и отеком слизистых.
По длительности течение заболевание может быть острым (длительностью до 3–4 недель), подострым (длительность от 1 до 3 месяцев) и хроническим, длительностью от 3 месяца и более.
Какие могут быть осложнения
Обычно состояние кожи грудничка нормализуется, как только мама немного скорректирует уход за ним.
Но при тяжёлом течении опрелостей на воспалённом участке кожи снижается местный иммунитет. А это идеальная среда для размножения патогенной микрофлоры. Причиной осложнений могут стать стафилококки и стрептококки, а также грибы рода Candida. Главные признаки присоединения к опрелостям инфекции — сильная припухлость на поражённом участке и гной (иногда с неприятным запахом).
Это приём антибиотиков либо противогрибковых препаратов, регулярная обработка кожи антисептиками. В тяжёлых случаях врачи прописывают использование гормональной мази.
Определение болезни. Причины заболевания
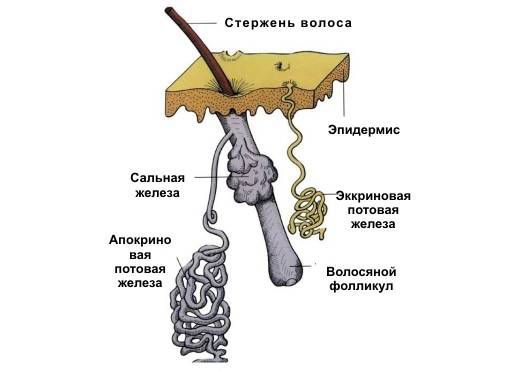
Потница — заболевание кожи, при котором из-за закупорки эккринных потовых желёз пот задерживается под кожей, вызывая сыпь.
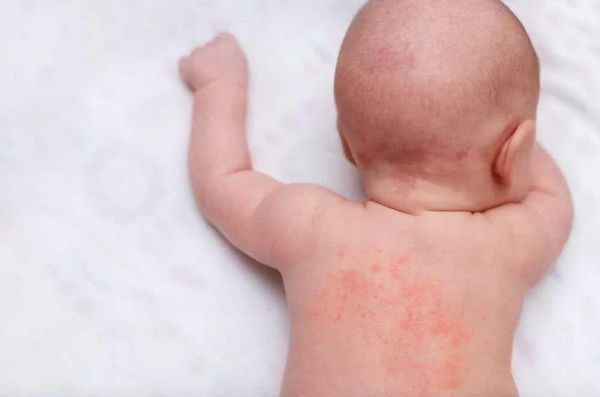
Эккриные (мерокринные, выделительные, или малые) железы участвуют в процессе терморегуляции за счёт выделения секрета — пота. Пот представляет собой водный раствор, который нужен для охлаждения тела при повышенной температуре окружающей среды, во время физических нагрузок или стресса.
Кроме эккринных, есть апокринные (большие) потовые железы, но они не связаны с терморегуляцией. Эти железы определяют запах тела и реагируют в большинстве случаев на раздражители, которые вызывают стресс.
Диагноз «потница» внесён в МКБ-10:
- L74.0 — Потница красная. Самый распространённый тип потницы, который сопровождается красными папулами и папуловезикулами размером 2-4 мм.
- L74.1 — Потница кристаллическая. Проявляется прозрачными поверхностными пузырьками размером 1-2 мм, которые легко разрушаются.
- L74.2 — Потница глубокая. Сопровождается бессимптомными глубокими папулами.
- L74.3 — Потница неуточнённая.
Причины и факторы риска развития потницы
Причиной потницы является закупорка протоков эккринных желёз. Не всегда понятно, почему это происходит, но есть некоторые предрасполагающие внутренние и внешние факторы:
1. Потоотделение, которое может быть вызвано:
- Жаркими и влажными условиями: тропическим климатом, инкубаторами для новорождённых и лихорадочными состояниями.
- Нарушением проходимости кожи, например из-за пластырей, бинтов или тесной одежды.
- Напряжённой физической активностью.
- Синдромом Морвана. Это редкое, опасное для жизни наследственное заболевание, которое вызывает много отклонений, в том числе гипергидроз (повышенное потоотделение).
- Лекарствами, такими как бетанехол, клонидин и неостигмин. Кроме того, сообщалось о нескольких случаях потницы, вызванной изотретиноином.
- Избыточной массой тела, образованием складок на коже.
2. Незрелость эккринных протоков. Формирование эккринных желёз завершается только к 5-ти годам. С этим связано несовершенство потоотделения у детей до этого возраста. Незрелые эккринные протоки легко разрываются при потоотделении, и этот разрыв приводит к потнице.
3. Бактерии. Стафилококки могут вызвать потницу. Эта бактерия безвредно живёт на коже, однако она выделяет липкое вещество, которое в сочетании с избыточным потом и омертвевшими клетками кожи может перекрыть потовые железы.
4. Псевдогипоальдостеронизм I типа (почечный солевой диабет) — редкое наследственное заболевание, при котором с мочой и потом выходит много солей. Чрезмерное выделение натрия вызывает воспаление, которое закупоривает эккринные протоки. Состояние сопровождается появлением гнойничков и называется пустулёзной потницей.
Распространённость
Потница встречается у людей всех возрастов, мужчины и женщины болеют одинаково часто. Однако у младенцев и детей риск заболеть выше. Это связано с незрелостью эккриновых протоков и с анатомо-физиологическими особенностями потовых желёз у детей. Дело в том, что количество потовых желёз к моменту рождения ребёнка такое же, как у взрослого человека. Однако из-за меньшей поверхности кожи плотность потовых желёз у детей в несколько раз выше, чем у взрослых.
Кристаллическая потница поражает до 9 % всех новорождённых, чаще встречается в возрасте 1 недели. Иногда развивается у лихорадящих взрослых.
Красная потница обычно встречается у детей. Также болеют до 30 % взрослых, которые переезжают в тропическую среду или спонтанно подвергаются воздействию тепла и влажности.
Глубокая потница встречается редко и в большинстве случаев у взрослых. Это осложнение повторяющихся эпизодов красной потницы.



